Белые пятна на ладонях что это
Белые пятна на коже: фотодерматит
Что делать если на руках, ногах, груди появились белые пятна? Неужели это останется навсегда?
Белые пятна на теле, особенно в указанных местах, являются проявлением, то есть симптомом того, или иного заболевания. Очень редко, в отдельно взятых случаях, пятна являются самостоятельным заболеванием. Важно знать, пигментация появилась сами по себе, либо же это следствие прошедших сыпей, везикул, папул, прыщей, и т.д. Это очень важный момент, можно сказать, что ключевой в постановке диагноза. Правильно поставленный диагноз — гарантирует правильное лечение.
В большинстве случаев, описанные пятна на коже являются проявлением, так называемой «аллергии на солнце», если точнее, то фотодерматита. Эта аллергия не означает, что если вы появитесь на солнце, то всегда будут появляться пятна. Фотодерматит обусловлен тем, что ультрафиолетовые лучи вступая в реакцию с определёнными веществами на коже, или в коже, образуют пятна. Очень часто пятнам предшествует сыпь, или «прыщики», но бывает так, что появляются просто пятна, которые могут быть, как белого, так или любого другого цвета.
Фотодерматит подразделяется на экзогенный и эндогенный. Соответственно, экзогенный дерматит, это реакция ультрафиолета с канцерогенными веществами на поверхности кожи. К таким веществам можно отнести – косметические средства (дезодоранты, крема, мази, духи, помаду и т.д.), пыльцу цветов, и другие вещества, выделяемые окружающей средой.
Как ремарку можно внести следующее: К самым канцерогенным веществам, находящихся в парфюмерии, и чаще всего вызывающих фотодерматит относятся – Эозин, парааминбензойная кислота, ретиноиды, эфирные масла, салициловая кислота, препараты ртути, фенол. Так же, пятна такого типа могут проявляться после косметологических процедур (пилинг, татуаж, и т.д.)
Эндогенный фотодерматит, обусловлен реакцией ультрафиолета, или продуктами реакции ультрафиолета в самой коже. Особенно часто, фотодерматит проявляется при заболевании печени, желудочно-кишечного тракта, и эндокринной системы.
Надо понимать какой бы не был дерматит, или другое заболевание, это в первую очередь аллергическая реакция, на фоне снижение иммунитета.
Если ваша проблема появилась в весеннее время, когда солнце начинает светить больше, и теплее, а все растения начинают зеленеть и цвести, то можно предположить, что это именно аллергическая реакция. Тем более, что пятна появились на тех местах, которые зимой закрыты одеждой, а с приходом тепла оголяются.
Какова бы не была причина, обязательно сходите на консультацию к дерматологу, и аллергологу. Простой корректировкой образа жизни добиться быстрого положительного результата получается редко, хотя это крайне важно.
Нужно пропить ряд антигистаминных препаратов, использовать специальные мази, крема или гели, применять специальные косметологические процедуры.
Надеемся наш ответ помог вам, и вы в скором времени решите свою проблему. Желаем вас и вашим близким всего хорошего.
Белые пятна на коже – каковы возможные причины и когда беспокоиться?
» data-image-caption=»» data-medium-file=»https://i0.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/09/Белые-пятна-на-коже-–-каковы-возможные-причины-и-когда-беспокоиться.jpg?fit=450%2C300&ssl=1″ data-large-file=»https://i0.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/09/Белые-пятна-на-коже-–-каковы-возможные-причины-и-когда-беспокоиться.jpg?fit=825%2C550&ssl=1″ />
Белые пятна на коже, как правило, безвредны. Но они очень заметны, поэтому представляют собой эстетическую проблему. Причины могут быть разными: от внутренних системных изменений, вирусов и грибков на коже до нехватки различных витаминов или лечения IPL (лечение импульсным светом).
Такие пятна могут быть разных размеров, охватывать разные части тела и поражать разные возрастные группы. Лечение зависит от причины.
Белые пятна на теле у детей
Хотя милиумы (молочные прыщи) могут возникать в любом возрасте, но они чаще встречаются у новорожденных. Это крошечные белые выпячивания появляются в основном на лице, а также и на остальных частях тела.
Они образуются, если кератин, имеющий решающее значение для формирования внешнего слоя кожи, блокируется в определенном месте. У детей они исчезают сами по себе через несколько недель, тогда как у взрослых они могут оставаться дольше.
Мили у взрослых
У взрослых белые пятна на лице появляются из-за неподходящего крема для лица или области вокруг глаз. Их ни в коем случае нельзя выдавливать, потому что это неклассические прыщики. Они более твердые и могут оставлять шрамы.
Дерматологические и косметические процедуры включают использование специальной иглы для удаления милиумов.
Однако есть и естественные способы:
Важно понимать, что натуральные средства помогают очень редко, если нет внутренних проблем.
Белые пятна на коже – заразные моллюски или водянистые бородавки
Если на коже появились гладкие белые пятна с углублением в центре и размером в несколько миллиметров, после расчесывания превращающиеся в струпья, то это быстро размножающийся безвредный вирус контагиозного моллюска. Он передается при прикосновении, а также при половом акте.
Эта вирусная инфекция проходит через 6-12 месяцев. Если они мешают или появляются новые, кожные изменения можно удалить:
Белые пятна на коже – авитаминоз
Белые точки на коже подобно акне может быть признаком недостатка незаменимых жирных кислот и витаминов А и D. Они появляются в основном на лице, руках, бедрах и ягодицах.
В этих случаях важно исключить насыщенные жиры и обогатить рацион полезными жирами, употребляя в пищу:
Кроме того, необходимо потреблять как можно больше зеленых овощей, богатых бета-каротином (морковь, спаржа, абрикосы, брокколи, перец и т. д.). Они основной источник витамина А. Для обеспечения организма витамином D следует принимать солнечные ванны в течение десяти минут в день.
Медицине также известен тип анемии, возникающей из-за дефицита витамина B12, — злокачественная анемия. Всасывание витамина B12 происходит в подвздошной кишке (задней части тонкой кишки), но сначала его необходимо объединить с белком (фактор Касла), вырабатываемым в желудке.
В том случае, если желудок не вырабатывает необходимый белок, то это может привести к образованию на теле белых пятен. Диагноз устанавливается на основе:
В курс лечения входят инъекции витамина B12.
Белые пятна на коже – витилиго
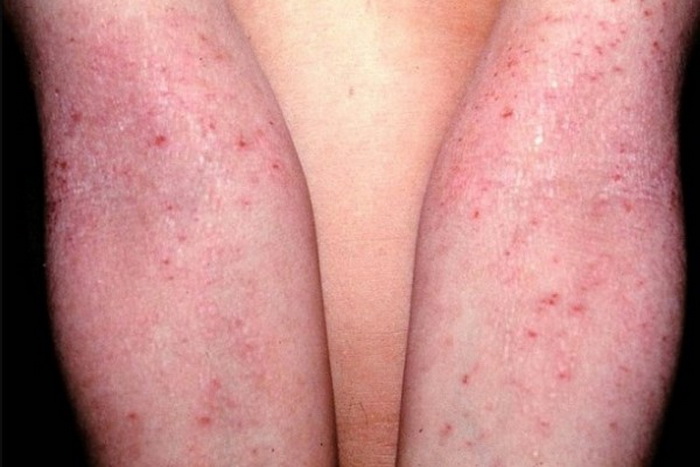
Витилиго – кожное заболевание. Симптом его – белые пятна на теле, особенно на голенях, возникающие из-за потери пигмента кожи и исчезновение меланоцитов (пигментных клеток эпителия). Сопровождается зудом на ранней стадии.
Выделяют три различных типа витилиго:
Обычно это безвредно, но может сопутствовать другим заболеваниям, таким как:
Белые пятна на коже могут иметь размер от нескольких миллиметров до нескольких сантиметров. Позже пятна сливаются и могут занимать большие площади, при этом зуд исчезает.
Это происходит примерно в возрасте 20 лет, и у 30% пациентов витилиго присутствует в семейном анамнезе. Когда дело доходит до лечения, важно избегать пребывания на солнце.
В настоящее время наиболее успешной терапией является метод физиотерапии – применение ультрафиолетовых лучей. Могут быть полезны кремы с кортикостероидами и синтетические препараты витамина D.
Последствия депиляции IPL
Поскольку IPL-депиляция не рекомендуется людям с более темным цветом лица, при неправильной оценке типа кожи могут появиться белые пятна. По той же причине следует избегать пребывания на солнце в течение двух недель после лечения.
Метод IPL также используется для удаления различных гиперпигментаций, а также пигментных пятен. Однако, поскольку кожа на некоторых частях тела (предплечьях, кистях рук и т. д.) чувствительна, то могут оставаться белые пятна или крошечные шрамы.
Грибки на коже – белые пятна
Белые пятна на теле, особенно на руках и ногах, возникают из-за теплой и влажной среды, жирной кожи, повышенной потливости, гормональных изменений и ослабленного иммунитета. Они светлее, чем остальные части тела, и указывают на поверхностную грибковую инфекцию кожи – Tinea лишай.
Его лечат спреями от различных поверхностных дерматомикозов и противогрибковым шампунем. Кроме того, после душа следует протереть тело более грубым полотенцем, чтобы удалить омертвевшие клетки кожи.
Некоторое время требуется, чтобы пигмент пораженной кожи сравнялся с остальным телом.
Белые пятна на теле в результате отрубевидного лишая могут быть разного размера и неравномерно распределены по поверхности кожи.
Белые пятна от солнца
Белые пятна на теле от солнца возникают из-за усиленного потоотделения. Чтобы избежать их появления, необхлдимо использовать солнцезащитные крема, тщательно протирать кожу после купания и сушить полотенца.
Белые пятна на коже стоп
Маленькие белые пятна на коже, обычно появляющиеся на конечностях, особенно на ногах, называются язвенными пятнами. Это сосудистая кожная аномалия. Они не опасны и не поддаются лечению.
Появление их связано с генетикой и курением. Пятна на ногах – признак плохого кровообращения в подкожных капиллярах. Они исчезают при кратковременном нажатии на кожу или поднятии конечностей. Более заметны при низких температурах. Появляются в возрасте от 20 до 40 лет и чаще встречаются у женщин.
Поскольку это безобидное явление, то проблема носит лишь эстетический характер.
Поэтому дерматологи рекомендуют следующее:
Белые пятна на коже стоп также могут указывать на некоторые заболевания, поэтому важно проконсультироваться с дерматологом.
Добавить комментарий Отменить ответ
Вы должны быть авторизованы, чтобы оставить комментарий.
Что такое эксфолиативный кератолиз? Причины возникновения, диагностику и методы лечения разберем в статье доктора Похлебкиной А. А., педиатра со стажем в 5 лет.
Определение болезни. Причины заболевания
Эксфолиативный кератолиз — это очаговое симметричное шелушение кожи на ладонях, поверхности пальцев и, реже, на подошвах. Заболевание характеризуется сухостью кожи и поверхностными пузырями, заполненных воздухом.
Также эксфолиативный кератолиз называют рецидивирующей фокальной ладонной десквамацией, сухим пластинчатым дисгидрозом и рецидивирующей ладонной десквамацией.
Причины эксфолиативного кератолиза
Предполагалось, что экфолиативный кератолиз может быть вызван грибковым поражением, но в дальнейших исследованиях эта гипотеза не подтвердилась.
Возможные провоцирующие факторы эксфолиативного кератолиза:
Симптомы эксфолиативного кератолиза
После вскрытия пузырей остаются широкие сетчатые, круглые или овальные очаги. Они шелушатся, распространяются по периферии и образуют большие округлые участки, напоминающие кружева.
Высыпания всегда симметричные. Иногда на кончиках пальцев образуются глубокие трещины, кожа становится жёсткой и немеет — в таком случае для полного заживления потребуется 1—3 недели. Эксфолиативный кератолиз может повториться через несколько недель после того, как на месте отшелушивания образовалась новая кожа.
Патогенез эксфолиативного кератолиза
Эпидермис — верхний наружный слой кожи, состоящий из кератиноцитов. Эти клетки содержат белок кератин, необходимый для прочности и эластичности кожи. Когда кератин разрушается, прочность кожи снижается, из-за чего она начинает шелушиться.
Точный механизм развития эксфолиативного кератолиза неизвестен. Прояснить возможные генетические или приобретённые причины заболевания помогут дальнейшие исследования десквамационных ферментов и ингибиторов — веществ, подавляющих или задерживающих течение ферментативных процессов. К таким веществам относятся ингибитор секреторной лейкоцитарной протеазы (SLPI), альфа-2 макроглобулин-1 (A2ML1), сульфат холестерина и ион цинка.
Классификация и стадии развития эксфолиативного кератолиза
По МКБ-10 (Международной классификации болезней) дерматологи часто кодируют эксфолиативный кератолиз как L26, относя заболевание к «другим эксфолиативным состояниям».
Классификации и стадийности эксфолиативный кератолиз не имеет. Заболевание иногда может приобретать хроническое течение с периодами ремиссии и обострения.
Осложнения эксфолиативного кератолиза
Эксфолиативный кератолиз не вызывает системных проявлений или осложнений. При заболевании может повреждаться кожа, в результате чего присоединяется бактериальная инфекция. Её признак — красные пятна, которые превращаются в гнойнички и пузырьки. Пузырьки безболезненные и легко вскрываются, образуются желтоватые чешуйки, так называемые «медовые корочки». При этом может возникать зуд.
Диагностика эксфолиативного кератолиза
Эксфолиативный кератолиз, вероятно, распространён, но часто протекает бессимптомно, поэтому врачи его наблюдают редко.
При осмотре отмечаются симметричные округлые участки шелушения на ладонях и, реже, на стопах. При этом воспаление на коже отсутствует.
Обычно дополнительное диагностическое тестирование не требуется. Однако в более сложных случаях, при подозрении на грибковое поражение, может потребоваться исследование с гидроксидом калия (KOH).
Биопсия кожи при кератолизе показывает расщепление и частично разрушенные корнеодесмосомы в роговом слое.
Дифференциальную диагностику проводят со следующими заболеваниями:
Лечение эксфолиативного кератолиза
Причин возникновения эксфолиативного кератолиза может быть несколько, и не всегда они очевидны. Поэтому лечение болезни направлено на устранение симптомов и усугубляющих факторов. Это достигается защитой рук от физических или химических раздражителей ношением перчаток, когда это возможно.
Приём наружных гормональных препаратов (стероидов) не требуется, так как воспаление отсутствует.
PUVA-терапия заключается в приёме пациентом фотоактивного материала псоралена с последующим воздействием на кожу UVA лучей. Данных, подтверждающих пользу фототерапии при эксфолиативном кератолизе, на сегодняшний день недостаточно.
Прогноз. Профилактика
Прогноз благоприятный. Обычно симптомы эксфолиативного кератолиза проходят самостоятельно или после прекращения контакта с провоцирующим фактором. Спустя несколько недель или месяцев формируется здоровая кожа. Однако через несколько недель может возникнуть рецидив.
Роль продуктов питания в развитии эксфолиативного кератолиза не доказана, поэтому соблюдать диету не нужно.
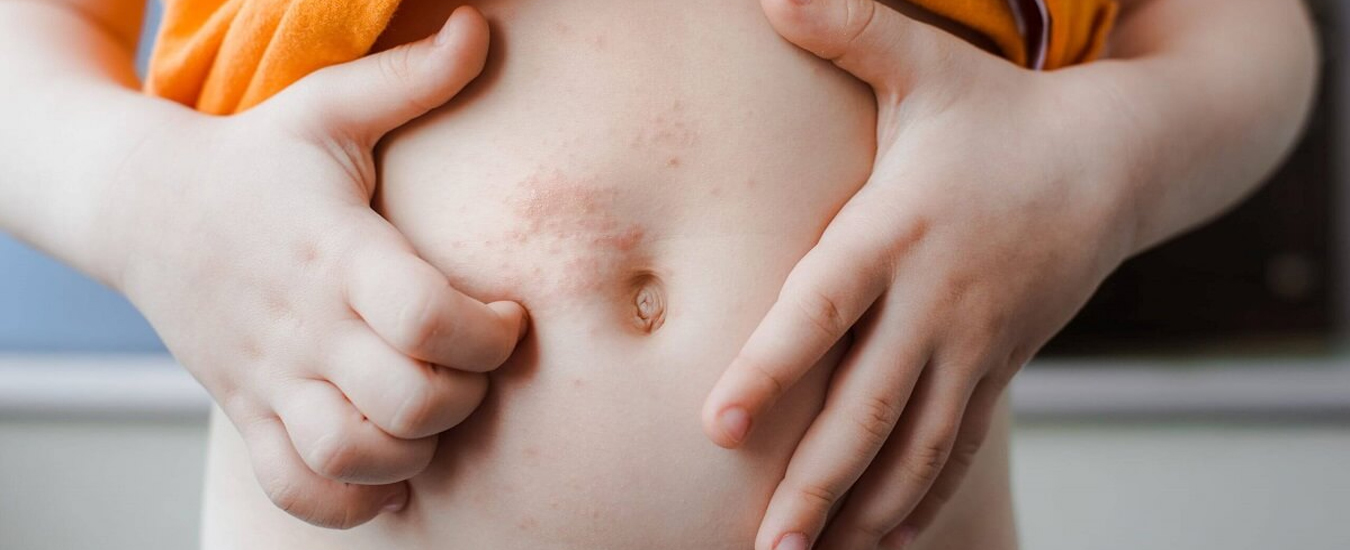
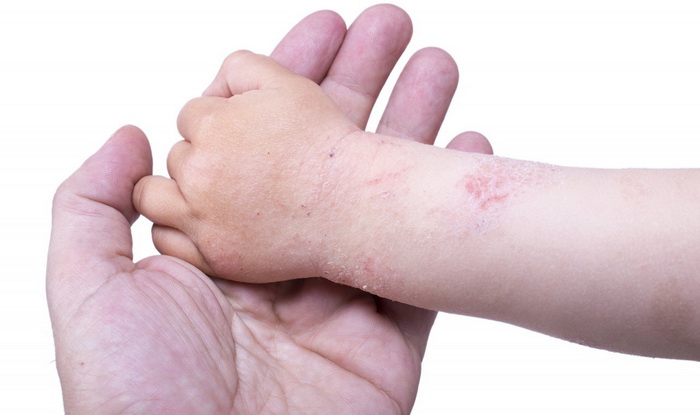
Контактный аллергический дерматит у детей: наиболее частые причины
Контактный дерматит — воспаление кожи в том месте, которое соприкасалось с раздражающим веществом или фактором окружающей среды. Недугу наиболее подвержены дети до 12 лет. Дело в особенностях строения детской кожи и слабости её защитных механизмов. Болезнь проявляется на любом участке, бывшем в контакте с раздражителем, но чаще на лице, руках, шее, в паховой области.
Если вовремя распознать провоцирующий агент и оградить от него ребёнка, воспаление хорошо лечится и симптомы быстро проходят. Когда причину выявить трудно или родители не обращаются к врачу вовремя, течение болезни утяжеляется.
Контактный дерматит бывает:
Второй вариант появится, когда у ребёнка есть повышенная восприимчивость к данному веществу. Первое взаимодействие с ним проходит внешне незаметно, но в коже образуются химические вещества, которые связываются с клетками иммунитета — Т-лимфоцитами. Иммунные клетки запоминают раздражитель. При повторном контакте, который может произойти спустя долгое время, Т-лимфоциты запускают аллергическую реакцию и вызывают проявление кожных симптомов.
Как распознать контактный аллергический дерматит у ребёнка
Контуры воспаления часто совпадают с очертаниями предмета, вызвавшего раздражение. Сыпь мало распространяется за пределы участка кожи, который соприкасался с причинным фактором. Кожа здесь краснеет и припухает, сильно зудит, появляются пузырьки, ранки и корочки.
К ранкам легко присоединяется грибковая и бактериальная инфекция, возникает нагноение. У малышей может повыситься общая температура.
Частое обострение на одних и тех же местах приводит к неприятным исходам: участки повышенной или пониженной пигментации, рубцы, утолщение и огрубение кожи.
Заметив сыпь или красные пятна на коже ребёнка, обязательно покажитесь врачу, чтобы сделать анализы, точно определить причину и начать лечение.
Заболевание может обостряться. Чтобы этого не случилось, нужно найти и устранить провоцирующие причины.
Внутренние причины детского дерматита
Спровоцировать болезнь могут:
Чаще недуг развивается у людей с белой кожей сухого типа, реже страдает смуглая кожа жирного типа.
Внешние причины развития аллергического дерматита у детей
Вызвать недуг может как один из факторов, так и сочетание нескольких.
Из растительных агентов наиболее опасны сок чистотела, борщевика, крапивы, пыльца луговых и сорных трав.
В промышленных городах зимой наблюдаются массовые случаи контактного дерматита под глазами и на руках ребёнка. Здесь сочетаются сразу три фактора: холод, химические примеси в воздухе и прикосновение к коже мокрыми варежками.
У грудничков аллергическое воспаление могут вызвать сочетание высокой влажности в подгузниках, трения ткани и действия неподходящего крема.
Особый вид контактного дерматита — фототоксический, когда кремы от загара разлагаются под солнечными лучами и вызывают аллергическое повреждение эпидермиса.
Какие металлы могут навредить
Поражение кожи могут вызвать любые металлы. Реже всего — золото, платина, серебро. Чаще — никель. Предрасположенность может быть наследственной или сформироваться в течение жизни, под действием неблагоприятных факторов. При аллергии на никель назначают специальную диету: исключают ржаной хлеб, консервы, некоторые овощи.
Дерматит у ребёнка и психосоматика
Здоровье кожи напрямую зависит от психического самочувствия человека. Стресс меняет гормональный фон и обмен веществ, вызывает сбои в работе иммунитета. Поэтому спокойное эмоциональное состояние предотвратит обострение болезни и отсрочит первое появление симптомов.
Столкнувшись с контактным дерматитом, проанализируйте причины, выявите аллерген, который его вызвал. Это не всегда просто. Чтобы быть спокойными за правильный диагноз, провести нужные анализы и получить лечение — приходите на консультацию в наш центр. Помимо лечения, вы научитесь правильной профилактике этой болезни.
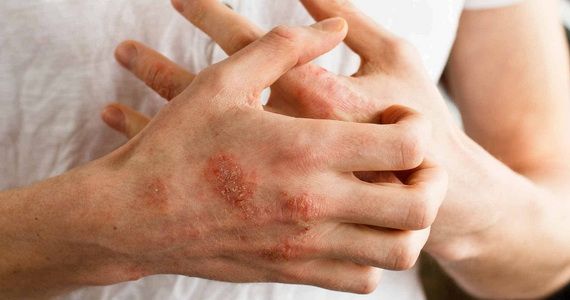
Нейродермит: причины и профилактика заболевания
Ежегодно специалисты фиксируют около 7 млн новых случаев кожных заболеваний. Неприятные ощущения и неэстетичный вид кожных покровов заставляют людей скрывать свой недуг от окружающих и ограничивать себя в досуге. Одним из наиболее распространенных дерматологических заболеваний является нейродермит.
Что такое нейродермит?
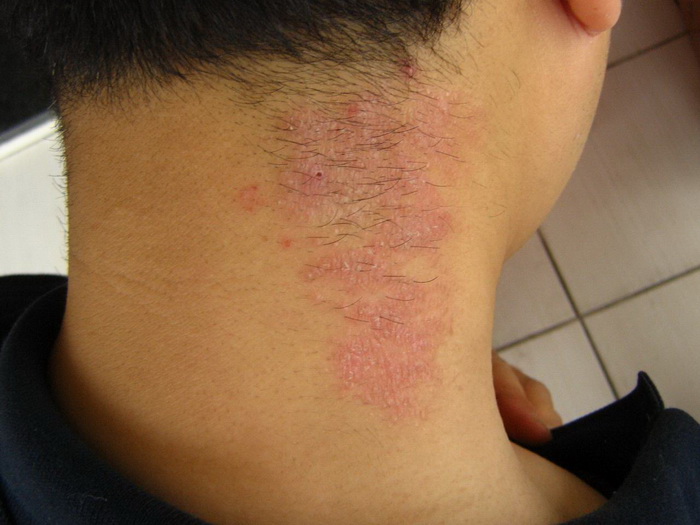
Нейродермит — хроническая болезнь нейроаллергического генеза. Это рецидивирующий недуг, для которого характерны периоды обострения, ремиссии и сезонности. В моменты острого течения болезни отмечаются покраснение кожных покровов, шелушение и сильный зуд, заставляющий человека расчесывать кожу до крови. Следующая стадия — возникновение волдырей, которые сначала не отличаются по цвету от кожных покровов. Затем папулы приобретают розово-коричневый оттенок. Узелки начинают разрастаться, образуя единый очаг без четких границ. Кожа постепенно синеет, а затем краснеет. Во время ремиссии кожные покровы обесцвечиваются. Если болезнь протекает в тяжелой форме, этот период не наступает.
Важно знать! Сильный зуд заставляет человека расчесывать кожу. В ранки легко поникает гнойная или грибковая инфекция, которая может вызвать вторичное инфицирование и усугубить течение нейродермита.
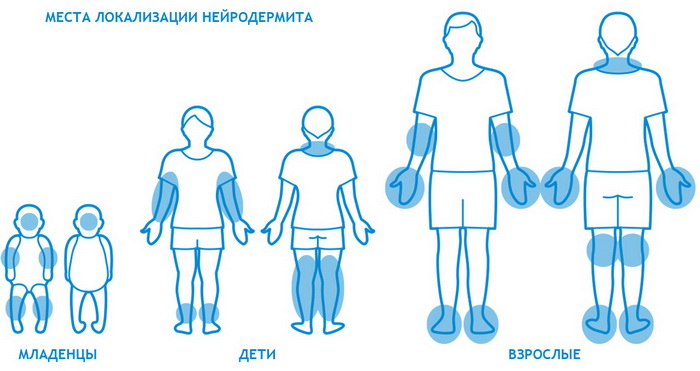
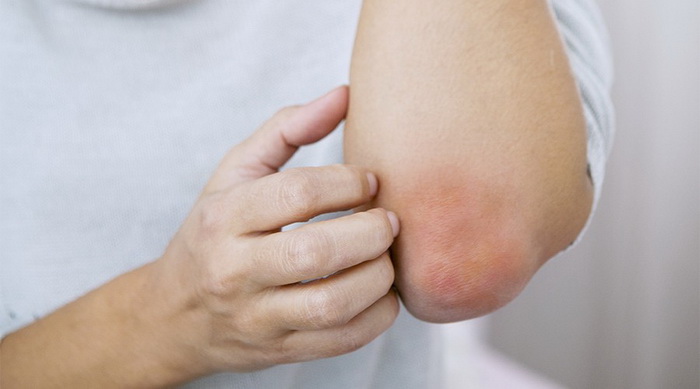
Наиболее часто заболевание нейродермит проявляется на коленных и локтевых сгибах, на шее, груди, предплечьях, в паху, в ягодичных складках, но в некоторых случаях папулы с характерным блеском обнаруживаются на лице.
В острый период болезни кожная реакция сочетается с аллергическим ринитом, бронхиальной астмой или поллинозом.
Для окружающих дерматит не опасен, однако у заболевшего недуг может спровоцировать нервный срыв.
Группы риска
Бывает нейродермит у детей и у взрослых. Обычно первые признаки дерматита возникают у малышей в возрасте от 6 месяцев до 7 лет. Болезнь протекает как пищевая аллергия. С наступлением полового созревания у 60-80% детей нейродермит самостоятельно устраняется, однако кожа по-прежнему остается очень чувствительной.
Нейродермит передается по наследству и носит семейный характер. Если ваши близкие родственники страдают аллергией, то у вас высокий риск появления болезни.
В группе риска находятся люди с патологиями нервной системы и гормональными нарушениями. В этом случае для того, чтобы спровоцировать болезнь, человеку достаточно испытать серьезный стресс.
Согласно статистике, городские жители из-за плохой экологии наиболее подвержены этому дерматологическому недугу, чем те, кто постоянно проживает в сельской местности.
Причины возникновения заболевания и профилактика нейродермита
Нейродермит — недуг, на появление которого влияет множество факторов.
От чего бывает нейродермит:
Профилактика нейродермита практически не отличается от мер, принимаемых для предотвращения возникновения других недугов. Она предполагает правильное питание, соблюдение режима дня, ограничение чрезмерных физических и умственных нагрузок, укрепление иммунитета.
Людям, предрасположенным к появлению кожных аллергических реакций, рекомендуется носить одежду из натуральных материалов.
В период ремиссии не стоит подвергать кожу действию высоких и низких температур. Следует отказаться от агрессивных средств для пилинга. Нежелательно пользоваться кремами, содержащими в составе корицу, перец, ментол.
Важно знать! Женщине, страдающей от нейродермита, рекомендуется проводить профилактические мероприятия до зачатия ребенка. Для поддержания естественного иммунитета малыша ей следует продлить грудное вскармливание.
Что может спровоцировать обострение нейродермита
В случае успешного лечения период ремиссии длится от нескольких недель до 5 и более лет. Однако болезнь может неожиданно вернуться, что потребует от пациента оперативного обращения к врачу.
Одним из главных условий, способствующих снижению частоты обострения нейродермита у взрослых и детей, является выявление факторов риска. В некоторых случаях врачи советуют сдать анализы на аллергены.
Чтобы снизить риск обострения, специалисты рекомендуют отказаться или ограничить употребление продуктов питания, способных вызвать кожные реакции (шоколад, цитрусовые, соленья, копчености).
Алкоголь — один из факторов, провоцирующих возвращение дерматита. Пациентам, страдающим от нейродермита, стоит воздержаться от употребления спиртного.
Виды нейродермита
Выделяют несколько разновидностей этого заболевания, каждая из которых имеет ряд отличительных особенностей. Ниже приведены разные виды нейродермита с фото, на которых видно его проявление.
Ограниченный нейродермит
Эта форма заболевания характеризуется возникновением сыпи на четко ограниченном участке кожи. Узловые образования обычно локализуются на шее, в области половых органов, в паху, под коленями и в месте локтевого сгиба.
Особенности:
Диффузный нейродермит
Эта форма болезни протекает намного сложнее. На теле образуются множественные очаги. Обычно нейродермит локализуется на руках, ногах, в местах сгиба коленей и локтей, на щеках, носу, губах. Если недуг возник в детском возрасте, в момент обострения поражается кожа вокруг глаз и волосистая часть головы.
Отличительный признак болезни — мокнущие ранки, которые со временем подсыхают.
Терапия ограниченного и диффузного нейродермита практически не отличается и предполагает использование мазей, уменьшающих зуд, а также проведение физиотерапевтических мероприятий.
Лечение заболевания
Приступая к терапии этого заболевания, следует помнить, что избавиться навсегда от него не получится. При правильном определении симптомов и лечения нейродермита возможно достижение впечатляющих результатов.
Основные способы терапии:
Один из методов лечения — гормонотерапия. Прием гормональных средств показан при частых рецидивах. Однако такие медикаменты имеют множество противопоказаний. Мази с содержанием гормонов нельзя наносить на чувствительные участки кожи. Ограничено время применения таких препаратов (не более 5 дней).
Специалисты клиники «ПсорМак» в Москве работают по авторской методике. Врачи назначают мази собственного изготовления с учетом формы заболевания, что обеспечивает эффективность терапии. Методика полностью исключает небезопасное лечение гормонами и ультрафиолетом.
В основе терапии — комплексный подход, предполагающий использование мазей и препаратов на основе лечебных трав, а также иглотерапию. Если к нейродермиту присоединяется грибковая инфекция, врачи назначают антимикотики.
Уход за кожей и необходимость диеты
Чтобы предотвратить обострение нейродермита, необходимо позаботиться о регулярном увлажнении и насыщении кожи липидами, отказаться от скрабов.
Диета с правильным меню при нейродермите у взрослых — один из способов продлить период ремиссии. Пациентам рекомендуется отказаться от сахара, алкоголя, кофе, продуктов с глютеном и химическими консервантами.
Советы специалиста по лечению заболевания
Лечение недуга предполагает не только активную работу врача, но и соблюдение простых рекомендаций пациентом. Если вы столкнулись с этим заболеванием, следуйте следующим советам:
Лечение — ответственная задача, с которой вам поможет справиться только квалифицированный врач. Специалисты клиники «ПсорМак» в Москве готовы ответить на волнующие вас вопросы и после детальной диагностики назначить своевременное и эффективное решение. Профессионалы клиники работают по уникальной авторской методике, позволяющей добиться устойчивого результата. Свяжитесь с нами через онлайн чат на сайте или закажите бесплатный обратный звонок. Вы можете также позвонить нам по телефонам 8 (800) 500-49-16, +7 (495) 150-15-14 и записаться на прием в удобное время.