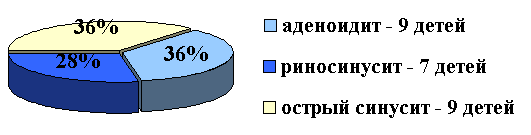Биопарокс или полидекса что лучше
Опыт применения комбинированных препаратов при лечении ринитов и синуситов у детей
Заболеваемость синуситами до настоящего времени достаточно высока. По данным различных авторов, заболеваниями носа и околоносовых пазух страдает от 17 до 22% детского населения. Одним из существенных факторов патогенеза острых
Заболеваемость синуситами до настоящего времени достаточно высока. По данным различных авторов, заболеваниями носа и околоносовых пазух страдает от 17 до 22% детского населения. Одним из существенных факторов патогенеза острых и особенно хронических воспалительных заболеваний носа и околоносовых пазух является нарушение механизма мукоцилиарного транспорта. Это чаще всего связано с отеком слизистой оболочки, избыточным образованием и повышением вязкости носового секрета, что влечет за собой расстройство дренажной, дыхательной, секреторной и обонятельной функций. Наиболее распространенный метод лечения синуситов — пероральное или внутримышечное назначение антибиотиков. Так как поступление антибиотика из кровяного русла в очаг воспаления ограничено, лечение синуситов должно носить комплексный характер.
В первую очередь это должно касаться улучшения вентиляции, а также дренажа околоносовых пазух и носоглотки.
До настоящего времени врачи-оториноларингологи не всегда практикуют назначение включенных в схему терапии больных синуситами адекватных мукорегулирующих препаратов, которые, разжижая густой вязкий секрет и улучшая мукоцилиарный клиренс, способствуют удалению секрета из пазух. Среди препаратов, воздействующих на мукоцилиарную активность, ранее использовались средства, стимулирующие разжижение ринобронхиального секрета, или так называемые муколитики, которые изменяют вязкость секрета, воздействуя на его физико-химические свойства. Речь идет о ферментах (трипсине, химотрипсине и т. д.), которые из-за наличия побочных эффектов в настоящее время не применяются.
Муколитическим действием обладают также препараты, снижающие поверхностное натяжение, т. е. воздействующие на гель-фазу отделяемого и разжижающие как мокроту, так и носоглоточный секрет. К этой группе относится флуимуцил (N-ацетилцистеин), действие которого связано со способностью свободной сульфгидрильной группы N-ацетилцистеина расщеплять межмолекулярные дисульфидные связи агрегатов гликопротеинов слизи, оказывая сильное разжижающее действие и уменьшая вязкость в отношении любого вида секрета: гнойного, слизисто-гнойного, слизистого. Особенность флуимуцила состоит в том, что помимо прямого муколитического действия N-ацетилцистеин обладает мощными антиоксидантными свойствами и способен обеспечить защиту органов дыхания от цитотоксического воздействия метаболитов воспаления, факторов окружающей среды, табачного дыма.
В группе муколитиков большой интерес представляют комбинированные препараты, а именно ринофлуимуцил, в состав которого кроме N-ацетилцистеина, разжижающего секрет, входит симпатомиметик — туаминогептана сульфат, обладающий мягким сосудосуживающим действием и не вызывающий излишней сухости слизистой оболочки. После разрыва дисульфидных мостиков слизь и мокрота теряют вязкость, начинают впитывать в себя воду и мягко удаляются при сморкании, чихании, кашле. Показаниями к применению ринофлуимуцила являются:
Оценка эффективности препарата производилась в группе из 55 пациентов в возрасте от 6 до 14 лет; ринофлуимуцил впрыскивали по одной дозе в каждую половину носа 3-4 раза в день, курс составил 6-7 дней. Состояние детей оценивали по их субъективным ощущениям до и после применения препарата, а также объективным критериям (уменьшение гиперемии и застойных явлений в слизистой оболочке, улучшение носового дыхания, уменьшение слизи, изменение ее реологических свойств).
Уже после 6-8 ингаляций ринофлуимуцила была отмечена положительная динамика.
Результат применения препарата оценивался следующим образом: 70% больных — отлично; 20% — хорошо; 10% — удовлетворительно.
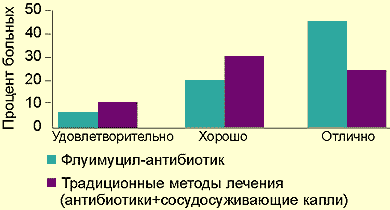 |
| Рисунок. Сравнительные результаты лечения флуимуцилом-антибиотиком ИТ и традиционными методами |
Побочных явлений от применения препарата не отмечено. Достоинство ринофлуимуцила в том, что он воздействует на поверхность слизистой оболочки и, разжижая слизь, уменьшает ее вязкость и способствует продуктивному физиологическому акту очищения полости носа.
Следующий препарат, на который следует обратить внимание, — это флуимуцил-антибиотик ИТ, соединяющий в одной лекарственной форме два компонента: N-ацетилцистеин и тиамфеникола глицинат (тиамфеникол — препарат из группы хлорамфениколов). Спектр антимикробной активности препарата представлен в табл. 1 (Клиническая фармакология антибактериальных препаратов/Под ред. Ю. Б. Белоусова, 1988).
Препарат обладает сочетанным антибактериальным и муколитическим действием и рекомендуется для лечения заболеваний органов дыхания, вызванных бактериальной инфекцией и сопровождающихся образованием густого вязкого секрета. Антимикробная активность тиамфеникола обусловлена его вмешательством в синтез бактериальных белков. Последние исследования показали, что сочетание тиамфеникола и N-ацетилцистеина позволяет препарату сохранять неконъюгированную форму и достигать очага воспаления в концентрациях, достаточных для создания бактерицидного эффекта. Препарат проявляет муколитическую активность в отношении любого вида секрета — слизистого, слизисто-гнойного, гнойного. Флуимуцил-антибиотик ИТ облегчает отделение мокроты и носовой слизи. Препарат эффективен при введении в околоносовые пазухи.
Мы располагаем данными лечения препаратом флуимуцил-антибиотик ИТ у 37 детей, из них у 17 был диагностирован острый гайморит, у 10 — обострение хронического гайморита и у 10 — обострение хронического гнойного гаймороэтмоидита. Контрольная группа пациентов лечилась традиционным методом без применения флуимуцила-антибиотика. Сравнительные данные представлены на рисунке.
Препарат использовался для промывания околоносовых пазух после пункций или после оперативного вмешательства, в том числе после эндоназального вскрытия клеток решетчатого лабиринта. Хорошие результаты были получены уже после 2-3 промываний: улучшилось носовое дыхание, сократился отек слизистой оболочки полости носа, уменьшилось количество секрета, исчез его гнойный характер. Показания и способы применения препарата представлены в табл. 2.
Эффективность флуимуцила-антибиотика ИТ определяется не только антибактериальным воздействием, но и способностью обеспечивать быстрое и полное удаление экссудата, что в свою очередь усиливает антибактериальный эффект.
Литература
Обратите внимание!
Флуимуцил-антибиотик ИТ обладает следующими фармакологическими и терапевтическими свойствами:
Применение препаратов «Полидекса с фенилефрином» и «Изофра» в терапии воспалительных заболеваний полости носа, носоглотки и околоносовых пазух у детей
Балясинская Г.Л., Богомильский М.Р.
Кафедра оториноларингологии педиатрического факультета РГМУ (Зав. каф. член-корр. РАМН, проф. М.Р. Богомильский)
Резюме:
Представлены результаты исследования эффективности применения препаратов «Полидекса с фенилэфрином» и «Изофра» у больных в возрасте от 3 до 14 лет с аденоидитом, ринофарингитом, синуситом. Авторы показали сокращение сроков выздоровления при этих заболеваниях по сравнению с контрольной группой. Побочный эффект зарегистрирован у 1 больного.
Ключевые слова: местное антибактериальное лечение, дети, аденоидиты, синуситы, фрамицетин, полидекса с фенилэфрином.
Заболевания носа и околоносовых пазух (синуситы) воспалительного характера занимают одно из первых мест в структуре Лор патологии (около 17-25%). Тенденция к увеличению больных с заболеваниями носа и околоносовых пазух сохраняется. Отмечено, что количество больных увеличивается в осенне-зимний период во время вспышки респираторных инфекций, а также в летние месяцы в разгар купального сезона. В связи с нерациональной терапией острых процессов нарастает количество хронических синуситов (3).
Бактериологические исследования экссудата из пазух показывают, что за последние годы значительно изменился как количественный, так и качественный состав микрофлоры, заметно повысилась роль синегнойной палочки (30,7%) и стафилококка (16.6%) (4). Синуситы, вызванные синегнойной палочкой и протеем, протекают тяжело, носят затяжной характер и чаще переходят в хроническую форму.
В условиях поликлиники, куда впервые обращаются родители с ребенком, врач-педиатр является первым, кто назначает лечение. Учитывая некоторые отрицательные аспекты при назначении системных антибиотиков, особенно у детей первых лет жизни (аллергия, дисбиоз и т.д.), в последние годы (в связи с появлением антибиотиков топического действия) возросла актуальность поиска новых рациональных и эффективных методов местного лечения, в частности с использованием препаратов, обладающих местной антибактериальной активностью.
Одним из перспективных направлений является внедрение в практику лекарственных препаратов, сочетающих антимикробное, противовоспалительное, местное гипосенсибилизирующее действие, а также обладающих сосудосуживающим действием на слизистую оболочку полости носа. Таким требованиям удовлетворяет комбинированный препарат «Полидекса с фенилэфрином» компании «Лаборатория Бушара-Рекордати» (Франция). Препарат представляет собой назальный спрей, в состав которого входят два антибиотика – неомицин и полимиксин В, кортикостероид дексаметазон и адреномиметик фенилэфрин. Входящий в состав препарата антибиотик аминогликозидного ряда – неомицин редко применяется в оториноларингологии в связи с его потенциальной ототоксичностью. Однако в нашем случае этого можно не опасаться, т.к. препарат вводится местно, а не системно и уровень системной абсорбции входящих в его состав активных веществ низок (2).
Сочетание сульфата неомицина и сульфата полимиксина обуславливает активность препарата по отношению к грамотрицательным и грамположительным микроорганизмам, являющимся возбудителями инфекций верхних дыхательных путей. Наиболее приемлемыми для безрецептурного отпуска являются препараты, содержащие в качестве деконгестанта фенилэфрин, который эффективно устраняет отек слизистой оболочки носа и имеет малое количество побочных реакций и лекарственных взаимодействий.
Неукоснительное выполнение решения о запрете продажи средств, содержащих псевдоэфедрин и фенилпропаноламин, без рецепта позволяет существенно повысить безопасность самолечения «простудных заболеваний». Фенилефрин остается единственным безопасным средством для системного применения, которое разрешено к безрецептурному отпуску в Российской Федерации в составе комбинированных средств от простуды и гриппа.
НЕОМИЦИН – антибиотик аминогликозидного ряда. Действует бактерицидно на большинство грамотрицательных и грамположительных микроорганизмов, вызывающих воспалительные заболевания верхних дыхательных путей.
Допустимая доза неомицина для топического применения не должна превышать 150.000 ЕД, поэтому доза 6.500 Ед на 1 мл это минимальная доза, а количество антибиотика, поступающие при однократной пульверизации 3 раза в день в десятки раз меньше допустимой нормы.
Терапевтическая суточная доза дексаметазона должна быть в 7,5 раз меньше дозы, рассчитанной на преднизолон. Для ребенка весом 10-11кг допустимое количество преднизолона – 20-22 мг/сут, а дексаметазона – 3 мг/сут. Следовательно, 0,25 мг в 1 мл – это в 10 раз меньше.
Суточная доза фенилэфрина – 50 мг. В 1 мл препарата Полидекса с фенилэфрином содержится 2,5 мг фенилэфрина, что в 20 раз меньше допустимой суточной дозы.
Всем больным основной группы производилась однократная пульверизация препарата Полидекса с фенилэфрином в каждый носовой ход 3 раза в день в течение 7-10 дней.
Кроме местного лечения 9 детей основной группы получали системную антибиотикотерапию, всем больным назначалась гипосенсибилизирующая терапия, витаминотерапия. Физиотерапия была назначена 10 больным. Пяти больным с обострением хронического гайморита были проведены по 3-4 пункции гайморовых пазух.
По данным бактериологического исследования среди возбудителей острого гайморита преимущественно высевались:
Мазки брались из среднего носового хода, при пункции – из гайморовой пазухи.
При обострении хронического гайморита бактериологическая картина была иная: на анаэробы, Гр- и Гр+ кокки приходилось около 50%, на группу энтеробактерий 10%.
Всем больным было произведено рентгенологическое исследование пазух. В результате отмечено: у 16 больных завуалированность гайморовых пазух, у 5 больных кроме того и клеток решетчатого лабиринта, у 9 больных – интенсивное затемнение гайморовых пазух.
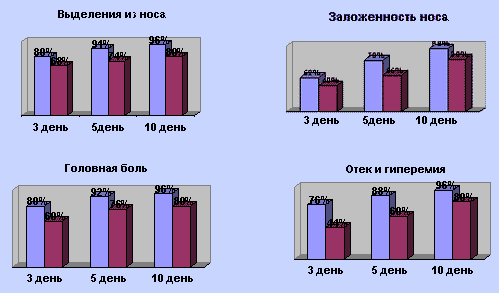
Оценку клинической эффективности проводили на основании клинических субъективных данных: выделения из носа, заложенность носа, головная боль, боль или тяжесть в области пораженной пазухи, а также на основании клинических данных: затруднение дыхания, снижение обоняния, гиперемия и отек слизистой оболочки нижних носовых раковин, наличие экссудата в среднем, общем носовых ходах и наличие его в промывных водах при пункции пазух. Врач ежедневно отмечал динамику клинических проявлений. Анализ результатов проводили на 3, 5 и 10 день лечения.
Уже на 3 сутки отмечалось исчезновение головной боли у 28 детей основной и у 21 контрольной группы, заложенность носа уменьшилась у 18 детей основной и 14 контрольной группы. Гиперемия и отек уменьшились у 27 пациентов основной и у 15 контрольной группы. Экссудат в среднем носовом ходе переставал отделяться в основной группе у 28 человек, в контрольной у 24.
На 10 день субъективные и объективные признаки не определялись у 34 детей основной группы и 28 контрольной.
Оценка эффективности лечения препаратом полидекса с фенилэфрином
| |||||||||||||||||
Основу назального спрея Изофра французской фармацевтической компании «Лаборатория Бушара-Рекордати» составляет антибиотик фрамицетин, содержание которого в 1 мл препарата составляет 8.000 Ед. Фрамицетин – бактерицидный антибиотик аминогликозидного ряда для местного применения. Концентрация фрамицетина, достигаемая при местном применении, обеспечивает его бактерицидную активность в отношении большинства грамотрицательных и грамположительных микроорганизмов – возбудителей инфекций верхних отделов респираторного тракта.
Эффективность препарата оценивалась у больных с аденоидитами и острыми ринитами. Всего в исследуемую группу входило 25 больных в возрасте от 3 до 14 лет, из них 12 девочек и 13 мальчиков. Детей, страдающих аденоидитом было 9 человек, с острым ринофарингитом – 7, с острым синуситом – 9. Диагноз аденоидит был подтвержден рентгенологически – обнаружены аденоидные вегетации ІІ-ІІІ ст., сопровождающиеся высокой температурой, отсутствием носового дыхания, чувством боли, саднения в области носоглотки, гнойными выделениями.
Препарат Изофра применялся у пациентов основной группы по 1 впрыскиванию в каждый носовой ход 3 раза в день не более 7 дней.
Назальный спрей Изофра показал себя как высокоэффективный препарат для лечения бактериальной инфекции полости носа, носоглотки и околоносовых пазух.
В случае применения препарата Изофра мы имеем уникальную возможность использовать весь антимикробный потенциал аминогликозидного антибиотика, направленный против патологических микроорганизмов верхних дыхательных путей и, в то же время, не опасаться его ототоксического действия, т.к. препарат вводится не системно, а местно. Низкая системная абсорбция фрамицетина полностью исключает возможность ототоксического действия препарата. (5)
Таким образом, эффективность терапии, проводимой в исследуемых группах с использованием препаратов Полидекса с фенилэфрином и Изофра оказалась выше, чем в контрольных, что позволяет рекомендовать данные топические антибактериальные препараты для лечения воспалительных
Список литературы:
1. Крученина И.Л., Лихачев А.Г. «Параназальные синуситы у детей» Москва 1983
2. Лучихин Л.А., Григорьев С.Б., Степаненко Т.И. «Комбинированный препарат Полидекса с фенилэфрином в лечении больных с воспалительными заболеваниями носа и околоносовых пазух» Вестник оториноларингологии 1999 №3, стр. 48-49
3. Окунь О.С., Колесникова А.Г. «Современное лечение острых и хронических синуситов» Вестник оториноларингологии 1997 №1, стр.17-26
4. Пальчун В.Т., Устьяков Ю.А., Дмитриев Н.С. «Параназальные синуситы» Москва 1982
5. Рязанцев С.В. «Отофа, изофра и полидекса – новые препараты для лечения отитов и риносинуситов» Новости оториноларингологии и логопатологии Санкт-Петербург 2001, стр. 115-116
Острый тонзиллофарингит
Острое воспаление небных миндалин и/или фарингеальной области широко распространено среди населения всех возрастных групп, но болеют им преимущественно дети. Фарингит — это острое воспаление слизистой оболочки глотки обычно вирусного, реже бактериальног
Острое воспаление небных миндалин и/или фарингеальной области широко распространено среди населения всех возрастных групп, но болеют им преимущественно дети.
Фарингит — это острое воспаление слизистой оболочки глотки обычно вирусного, реже бактериального происхождения.
Тонзиллит (ангина) — острое воспаление небных миндалин, обычно возникающее в результате стрептококковой, реже вирусной инфекции.
В настоящее время актуально использование термина «острый тонзиллофарингит», так как воспаление миндалин редко обходится без воспаления задней стенки глотки и наоборот. Возможно, это происходит из-за тесного анатомического соседства и из-за сходства гистологического строения. Миндалины и фолликулы задней стенки глотки — это скопления лимфоидной ткани.
Среди бактериальных возбудителей острого тонзиллита и фарингита наибольшее значение имеет β-гемолитический стрептококк группы А (БГСА). Распространенность возбудителей тонзиллофарингита представлена в таблице 1.
БГСА высевается у 31% больных острым тонзиллофарингитом (A. L. Bisno, 1996). Большое социальное и медицинское значение БГСА обусловлено его быстрым распространением и высокой контагиозностью, а также развитием как гнойных, так и негнойных осложнений, сопровождающихся высокой инвалидизацией и смертностью (S. T. Sbulman, 1994). Инфекционные осложнения: паратонзиллярные абсцессы, флегмона шеи, бактериальный эндокардит, медиастинит, мастоидит, синдром стрептококкового токсического шока, менингит, некротизирующий фасциит, стрептококковый миозит. Осложнения редки, однако сопровождаются мультиорганной недостаточностью, высокой смертностью, которая достигает 30% от общего числа осложнений (D. L. Stevens, 1994; B. K. G. Erricson, 1998). Негнойные осложнения: ревматическая лихорадка, острый гломерулонефрит.
 |
| Таблица 1. Распространенность возбудителей тонзиллофарингита |
Острую ревматическую лихорадку в ее привычных ярких проявлениях врачи сегодня выявляют реже из-за открытия свойств и широкого использования пенициллина в XX в. За это время сменилось поколение врачей. Появились доктора, которые представляют себе острую ревматическую лихорадку только по книгам. Кроме того, возникли штаммы стрептококка, которые вызывают стертую картину острого тонзиллита. Вероятно, эти два фактора объясняют вспышку острой ревматической лихорадки, наблюдавшуюся в США в середине 80-х годов XX в. Диагноз был поставлен с опозданием, в лечении тонзиллита не придавалось значения антибиотикам, в итоге возникло большое количество необратимых осложнений (G. H. Stollerman, 1997). В связи с этим необходимо сделать вывод, что нельзя забывать о грозных осложнениях острого стрептококкового тонзиллофарингита. Кроме того, врач должен владеть информацией по рациональной антибиотикотерапии.
Путь передачи БГСА — воздушно-капельный. Стрептококковый тонзиллит возникает чаще у детей в возрасте 5–15 лет. Наибольшая заболеваемость наблюдается в зимне-весенний период. Фарингиты, вызванные вирусом гриппа, корона- и респираторно-синцитиальными вирусами, возникают преимущественно в зимние месяцы.
Общие симптомы заболевания: повышение температуры тела до 37,5–39°С, озноб, головная боль, общее недомогание, нередки артралгии и миалгии. У детей могут наблюдаться тошнота, рвота, боли в животе. Характерна боль в горле, которая усиливается при глотании. Иногда наблюдаются «летучие» боли в крупных суставах (коленных, локтевых).
Инкубационный период составляет от нескольких часов до 2–3 сут. Развернутая клиническая картина наблюдается на 2-е сутки от начала заболевания. Длительность заболевания (без лечения) составляет 5–7 дней. Затем, при отсутствии осложнений, клинические симптомы стихают. Необходимо отметить, что клинические симптомы не являются строго специфичными для острого стрептококкового тонзиллита.
Диагностика
При наличии клинических симптомов, описанных выше, и соответствующего анамнеза (факт переохлаждения, контакт с больными ангиной, у которых подтверждена стрептококковая этиология, начало заболевания не более 3 дней назад) необходимо провести орофарингоскопию. Исследование позволяет выявить гиперемию слизистой оболочки небных дужек, язычка, задней стенки глотки. Миндалины, как правило, увеличены, отечны, гиперемированы, покрыты желтым налетом. Налет рыхлый, неплотный, легко снимается шпателем, без возникновения эрозированной поверхности.
Наблюдаются явления регионарного лимфаденита. Пальпируется группа передних шейных лимфоузлов. Они уплотнены, увеличены, болезненны при пальпации. Симптомы регионарного лимфаденита могут сохраняться до 10–12 дней после разрешения острого тонзиллофарингита.
При исследовании общего анализа крови обнаруживаются лейкоцитоз, сдвиг лейкоцитарной формулы влево, значительное увеличение скорости оседания эритроцитов, иногда до 40–50 мм/ч.
При биохимическом исследовании крови в ряде случаев выявляется С-реактивный белок (непатогномоничный признак).
В настоящее время не представляется возможным пользоваться многочисленными предложенными в разные годы шкалами и алгоритмами оценки клинических и эпидемиологических данных при острых тонзиллофарингитах для определения вероятности стрептококковой этиологии инфекции в связи с тем, что, как было отмечено выше, клинические симптомы являются неспецифичными. Поэтому для установления стрептококковой этиологии острого тонзиллофарингита и решения вопроса о системной антибиотикотерапии необходима лабораторная диагностика.
Микробиологическая (бактериологическая) диагностика должна проводиться, несмотря на эмпирическое назначение антибактериальных препаратов. Стоит отметить, что достоверность микробиологического исследования зависит от качества забора материала. При правильной технике чувствительность метода достигает 90% (M. A. Gerber, 1994). Забор следует осуществлять с поверхности миндалин и задней поверхности глотки стерильным ватным тампоном, не касаясь языка, маленького язычка, щечных поверхностей и зубов. Материал в транспортной среде не должен находиться более 2 ч. За это время необходимо обеспечить его доставку для культурального исследования. К сожалению, в России не так широко распространен экспресс-метод диагностики стрептококкового антигена, который позволяет через 15–20 мин с высокой специфичностью получить результат. Однако отрицательный результат при экспресс-диагностике не исключает стрептококковую этиологию заболевания (M. A. Gerber, 1989). Микробиологическое исследование мазка из глотки с использованием агара с добавлением крови является «золотым стандартом» при установлении стрептококковой этиологии тонзиллита (B. B. Brees, F. A. Disney, 1954).
Дифференциальная диагностика
Стоит отметить, что, ориентируясь только на клинические признаки, даже опытные врачи могут встретиться с трудностями, связанными с дифференциальной диагностикой.
Вирусный острый тонзиллофарингит сопровождается респираторными симптомами (кашель, ринит, осиплость), иногда присоединяются конъюнктивит, стоматит или диарея.
Для ангины при скарлатине характерны также высыпания на коже и слизистых оболочках.
При дифтерии ротоглотки дифференциальная диагностика проводится по характеру налета. При дифтерии он серого цвета, плотный, с трудом снимается, не растирается на предметном стекле, не растворяется в воде, а медленно оседает на дно сосуда. После снятия налета на поверхности миндалины появляется эрозированная, кровоточащая поверхность.
Ангинозная форма инфекционного мононуклеоза начинается с поражения лимфоузлов — не только передних шейных, но и затылочных, подмышечных, абдоминальных, паховых. При исследовании крови выявляется лейкоцитоз с преобладанием мононуклеаров до 60–80%.
Ангина Симановского–Плаута–Венсана характеризуется односторонним поражением миндалины, которое выглядит как язва с зоной некроза вокруг. Иногда в процесс вовлекаются десны, небо, задняя стенка глотки.
Лечение острого стрептококкового тонзиллофарингита
Основные принципы лечения следующие.
Ряд авторов отмечают возможность спонтанного исчезновения клинической симптоматики БГСА-тонзиллита и полного выздоровления пациентов без возникновения осложнений. Некоторые врачи, курирующие таких больных, необоснованно отдают предпочтение местному лечению в ущерб системной антибиотикотерапии (Б. С. Белов, В. А. Насонова, Т. П. Гришаева, 2006). Другие сообщают о том, что необоснованная антибактериальная терапия способствует развитию бактериальной резистентности к антибиотикам (A. L. Bisno et al., 1997).
Показания к антибактериальной терапии острого тонзиллита: положительный результат культурального исследования или экспресс-теста на стрептококковую этиологию (Л. С. Страчунский, Е. И. Каманин, 1997). При явных клинических и эпидемиологических данных, позволяющих заподозрить наличие БГСА в ротоглотке, антибактериальная терапия может быть назначена эмпирически. Ряд авторов указывают, что при получении отрицательных лабораторных результатов ее необходимо отменить (A. L. Bisno et al., 2002).
Целью антибактериальной терапии острых стрептококковых тонзиллитов является эрадикация БГСА. Поэтому пациенты с острым тонзиллофарингитом должны получать антибактериальный препарат в достаточной дозе и в течение срока, необходимого для эрадикации БГСА из ротоглотки (A. L. Bisno et al., 2002).
При проведении антибактериальной терапии острого стрептококкового тонзиллита следует иметь в виду, что раннее назначение антибиотиков значительно уменьшает длительность и тяжесть симптомов заболевания, необходим 10-дневный курс антибактериальной терапии, исключая азитромицин.
Антибактериальная терапия острого тонзиллофарингита направлена:
Антибиотиками первого ряда служат β-лактамные антибиотики: пенициллины и цефалоспорины, так как БГСА отличается высокой чувствительностью к ним. Кроме того, β-лактамы остаются единственным классом антибиотиков, к которым у БГСА не развилась резистентность.
Одним из наиболее часто использующихся препаратов для лечения острого стрептококкового тонзиллита является амоксициллин — полусинтетический антибактериальный препарат из группы аминопенициллинов. Высокий уровень биодоступности (у диспергируемых таблеток в форме солютаб он достигает 93%) обеспечивает максимальную эффективность препарата, при этом за счет минимальной «остаточной» концентрации амоксициллина в кишечнике (всего 7% от принятой дозы) значительно снижается риск нежелательных лекарственных реакций со стороны ЖКТ, включая дисбиоз.
При подозрении на наличие штаммов микроорганизмов, продуцирующих β-лактамазы, используются защищенные пенициллины, в состав которых входит клавулановая кислота.
При аллергических реакциях на β-лактамные антибиотики (пенициллины и цефалоспорины) назначаются макролиды. Однако в настоящее время к этой группе антибиотиков БГСА устойчив, по данным, полученным в России, до 13–17% (L. Strachounski, O. Krechikova, A. Bolstrom, 1997). Но некоторые представители этой группы, например кларитромицин, предпочтительнее, чем азитромицин и рокситромицин, использовать для лечения острого тонзиллофарингита. БГСА обладает высокой чувствительностью к кларитромицину, который, в свою очередь, устойчив к действию β-лактамаз (J. D. Williams, 1993). Способен достигать бактерицидных концентраций в миндалинах уже в первые 2–4 ч после приема препарата (T. J. Ives et al., 2001), что наряду с неантибактериальными эффектами кларитромицна (противовоспалительным, иммуномодулирующим, секретолитическим) ведет к быстрому регрессу симптомов и улучшению состояния. Новая форма кларитромицина пролонгированного действия позволяет принимать препарат 1 раз в сут, что обеспечивает высокую приверженность пациента антибактериальной терапии. Наличие лекарственной формы кларитромицина в виде суспензии позволяет использовать его у детей с 6 мес, в отличие от фторхинолонов, которые применяются только с 18-летнего возраста. Кларитромицин создает в очаге инфекции концентрации, во много раз превышающие минимальную подавляющую концентрацию, поэтому, несмотря на резистентность к макролидам, в России успешно используется для лечения острого тонзиллофарингита и является препаратом первого ряда при непереносимости пациентом β-лактамных антибиотиков.
При непереносимости макролидов стоит назначать линкозамиды (линкомицин, клиндамицин).
Не стоит применять тетрациклины, сульфаниламиды для лечения острого тонзиллофарингита, так как резистентность к ним в России достигает 60% (L. Strachounski, O. Krechikova, A. Bolstrom, 1997). Ни тетрациклины, ни сульфаниламиды (ко-тримоксазол) не обеспечивают эрадикации БГСА, что делает невозможным их применение для лечения острых тонзиллофарингитов, даже если штаммы микроорганизмов чувствительны к ним in vitro (В. А. Насонова, Б. С. Белов, Л. С. Страчунский, 2000).
Дозы и названия препаратов антибактериального действия приведены в таблице 2 (Л. С. Страчунский, А. Н. Богомильский, 2000).
Ошибки при терапии острого стрептококкового тонзиллита (В. А. Насонова, Б. С. Белов, Л. С. Страчунский, 2000):
Местное лечение острого нестрептококкового тонзиллофарингита. В настоящее время фармацевтические компании представляют широкий выбор препаратов, направленных на лечение острых тонзиллофарингитов нестрептококковой этиологии. К топическим препаратам для местного лечения острых тонзиллофарингитов предъявляются следующие требования (А. С. Лопатин, 2005).
Выпускаются топические препараты для лечения воспалительных заболеваний ротоглотки в виде растворов для полоскания и смазывания слизистой оболочки, аэрозольных ингаляторов, таблеток и леденцов для рассасывания. В качестве монотерапии рекомендуются только при легких формах острого тонзиллофарингита. При тяжелых формах заболевания необходимо сочетание с системной антибактериальной терапией.
Гексетидин (гексорал, стопангин) нетоксичен, обладает антибактериальной и противогрибковой активностью, кровоостанавливающим и дезодорирующим действием.
Учитывая, этиологию острого тонзиллофарингита для профилактики бактериальных и вирусных инфекций имеет смысл применять иммуномодулирующий препарат имудон®. Имудон® представляет собой поливалентный антигенный комплекс, состав которого соответствует возбудителям, наиболее часто вызывающим воспалительные процессы в полости рта и глотки.
Имудон® предназначен для перорального применения (таблетки для рассасывания). Его эффективность была подтверждена многочисленными отечественными и зарубежными исследованиями (Т. Н. Гаращенко, М. Р. Богомильский, 2002).
Лечебный эффект имудона® реализуется через естественные факторы иммунной защиты, которые начинают вырабатываться сразу после начала приема препарата. На фоне приема имудона® отмечается увеличение числа иммунокомпетентных клеток в слизистой оболочке, выработка специфического иммуноглобулина A, увеличение продукции лизоцима и эндогенного интерферона. Таким образом, за счет многоуровневой активации иммунологических механизмов имудон® действует как на бактериальную флору, так и на вирусную. Кроме того, препарат оказывает противогрибковое действие благодаря имеющемуся в его составе лизату Candida albicans, к которому также вырабатываются антитела. Эффективность препарата имудон® доказана в отношении таких симптомов, как боль в горле, отек, сухость, першение, саднение в горле, дисфония, неприятный запах изо рта (Л. А. Лучихин, О. В. Мальченко, 2005). Кроме того, доказана эффективность применения имудона® после тонзиллэктомии.
Сочетание амилметакрезол + дихлорбензилэтанол (стрепсилс, суприма-ЛОР, нео-ангин) обладает действием против Staphylococcus aureus, Streptococcus pneumonia, Haemophilus influenzae, Streptococcus haemolyticus (А и C), Neisseria spp., Proteus spp., Escherichia coli, Corynebacterium diphtheriae.
Фюзафюнжин (биопарокс) обладает не только антимикробным действием, но и собственным противовоспалительным действием (усиление фагоцитоза макрофагами, уменьшает образование медиаторов воспаления).
Диоксидин — эффективность не доказана в контролируемых исследованиях. Высоко токсичен, обладает тератогенным и мутагенным действием.
Флурбипрофен (стрепфен) относится к группе нестероидных противовоспалительных средств (НСПВС) — обладает противовоспалительным и обезболивающим эффектом. Купирует воспаление и боли, вызванные эндотрахеальной интубацией.
Ограничено использование хлоргексидина из-за токсичности (анти-ангин, дрилл, себидин, элюдрил); йодинола, йокса, ингалипта из-за аллергенности и раздражающего действия; растительных антисептиков и эфирных масел у пациентов с поллинозом; НСПВС у пациентов с бронхиальной астмой и непереносимостью аспирина (А. С. Лопатин, 2005).
В заключение отметим, что проблема острого тонзиллофарингита актуальна, требует внимания и дальнейшего изучения.
Литература
Г. З. Пискунов, член-корреспондент РАМН, доктор медицинских наук, профессор
И. Б. Анготоева, кандидат медицинских наук
РМАПО, Москва