Дислокации срединных структур головного мозга нет
Дислокация головного мозга: причины, лечение и последствия

Для него характерно смещение мягкой ткани мозга в отношении твердых структур.
Причин данного вида травматизации может быть достаточно много.
Чтобы справиться с нарушением, очень важно устранить провоцирующий фактор.
Суть заболевания
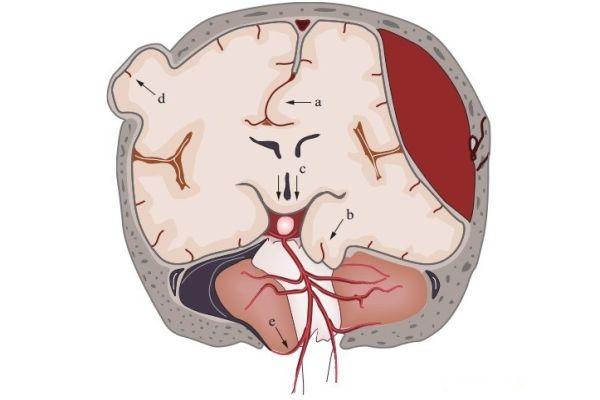
Дислокация головного мозга представляет собой смещение одних структур органа по отношению к другим. Дело в том, что мозг не занимает всего объема черепа. Между этим органом и арахноидальной оболочкой располагается субарахноидальное пространство.
В отдельных местах наблюдается его расширение, которое формирует субарахноидальные цистерны.
При увеличении давления в определенной зоне мозга и черепа происходят процессы смещения. Это означает, что при различных патологиях в развитии дислокационных синдромов принимают участие одни и те же структуры. Можно сказать, что клиническая картина дислокации мозга не связана с этиологией данного процесса.
При этом заболевание может сопровождаться различными симптомами – все зависит от скорости развития недуга, его расположения и степени тяжести.
Основных причины пять
К появлению дислокации головного мозга приводят процессы, которые способствуют повышению давления внутри черепной коробки. К ним 
Формы и виды синдрома
В медицине принято выделять несколько разновидностей дислокационных синдромов, выделяют следующее:
Врачи выделяют несколько этапов развития дислокационного синдрома. К ним относят следующее:
При выпячивании определенной зоны ткани мозга в большое отверстие, которое находится в районе затылка или в щели, на нем появляется венозный застой. Следствием данного процесса может стать локальный отек и небольшие кровоизлияния.
Вклинение не приводит к прекращению прогрессирования симптомов локального отека. В результате данного процесса увеличиваются размеры патологического очага. Более того, он приобретает грыжевидную форму.
Симптоматика

К примеру, если к нарушению привел внезапный процесс, отек мозга или инфекционное поражение нервной системы, человек может оставаться в сознании.
К развитию дислокации мозга могут приводить и другие факторы, под воздействием которых аномальный процесс протекает более медленно.
Обычно для него характерны такие симптомы:
Диагностика и лечение
Основной целью лечения является устранение причины развития заболевания. Только это позволит сделать терапию максимально эффективной. Чтобы решить эту задачу, нужно провести тщательную диагностику.
Как правило, она включает следующие виды исследований:
Чтобы справиться с данным нарушением, прежде всего нужно устранить причины его появления. К нехирургическим методам, которые 
Если у человека развивается отек мозга и процессы, которые провоцируют дислокацию мозга, проводится хирургическое вмешательство. В данном случае по жизненным показаниям может выполняться декомпрессивная трепанация черепа.
Чтобы справиться с патологическим очагом, нужно выполнить достаточно широкую трепанацию – не менее 5 на 6 см. Она непременно должна быть декомпрессивной. При этом вовсе не обязательно осуществлять резекционное вмешательство.
При развитии височно-тенториального вклинения трепанация осуществляется в височно-теменной зоне, причем ее следует делать как можно ниже. Если наблюдается двусторонняя клиническая картина, вмешательство проводят с двух сторон. После удаления аномального очага твердая оболочка мозга не подлежит зашиванию.

Эффективность пункции будет выше, если осуществить дренирование на ранних стадиях развития вклинения. Если наблюдается боковое смещение желудочков, попасть в нужную область достаточно сложно.
Если же выполнить пункцию гидроцефального желудочка в области, противоположной очагу поражения, есть риск нарастания проявления дислокации и прогрессирования витальных нарушений.
Осложнения и прогноз
Если своевременно не принять необходимые меры, дислокация мозга может стать причиной опасных последствий для здоровья. Основным из осложнений является отек органа.
На начальном этапе развития данная аномалия имеет обратимый характер, однако по мере развития мозговые структуры подвергаются необратимым изменениям. Как следствие, наблюдается гибель нейронов и разрушение миелиновых волокон.
Поскольку данные нарушения имеют стремительный характер, полностью справиться с последствиями отека удается лишь при условии своевременно оказанной помощи. Причем данное утверждение справедливо лишь для молодых и здоровых пациентов.
В большинстве случаев у людей, которые остались в живых, навсегда остаются проявления перенесенного состояния. Они могут иметь разный характер и степень тяжести – все зависит от локализации патологии. Итак, последствия могут быть следующими:
В целях предупреждения нарушения
Чтобы не допустить развития дислокационного синдрома, необходимо соблюдение следующих правил:
Дислокация головного мозга – достаточно опасное состояние, которое представляет реальную угрозу для жизни. Потому так важно своевременно обращаться к врачу при любых подозрениях на данную патологию.
Дислокации срединных структур головного мозга нет
а) Терминология:
1. Сокращения:
• Подфальксное вклинение (ПФВ)
• Нисходящее транстенториальное вклинение (ТТВ)
2. Определение:
• Вклинение структур головного мозга из одного отдела (нормально разделенного структурами свода черепа и/или структурами твердой мозговой оболочки) в другой
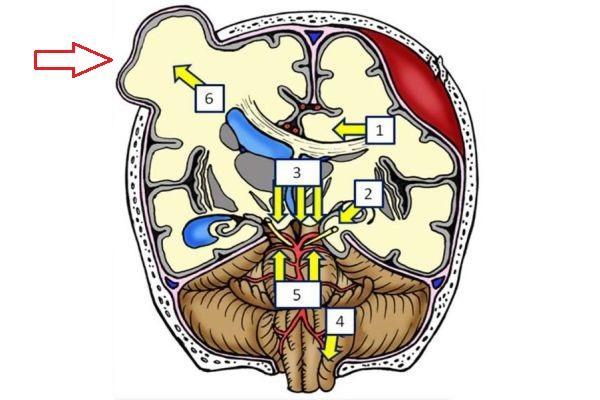
1. Общие характеристики синдромов дислокации головного мозга:
• Лучший диагностический критерий:
о Существует несколько типов вклинения (признаки различны):
— ПФВ: смещены через среднюю линию бокового, III желудочка
— ТТВ: смещение височной доли над и в тенториальную вырезку
• Одностороннее транстенториальное вклинение (ТТВ):
о На втором месте по распространенности
о Смещение медиальной части височной доли медиально в вырезку:
— Раннее/легкое ТТВ: компрессия ипсилатеральной супраселлярной цистерны крючком головного мозга
— ТТВ средней степени тяжести: компрессия ипсилатеральной цистерны четверохолмия гиппокампом:
Смещение и легкая компрессия им среднего мозга
— ТТВ тяжелой степени: смещение медиальной части височной доли, переднего рога бокового желудочка книзу в верхнюю часть цистерны ММУ:
Полная компрессия супраселлярной цистерны
о Осложнения:
— Компрессия контрлатеральной части среднего мозга о намет мозжечка, может обусловить образование зарубки Кернохана:
Ипсилатеральная гемиплегия (симптом «ложной локализации поражения»)
Компрессия контрлатеральной ножки мозга о свободный край намета мозжечка, обусловленная масс-эффектом со стороны супратенториальных структур
— Кровоизлияние в средний мозг (Дюре)
— Смещение задней мозговой артерии (ЗМА) книзу над свободным краем мозжечка:
Перегиб/окклюзия ЗМА приводит к вторичному инфаркту в области затылочной доли
• Двустороннее транстенториальное вклинение (ТТВ) («центральное вклинение»):
о Встречается реже; наблюдается при выраженном масс-эффекте со стороны супратенториальных структур
о Вклинение обеих височных долей в отверстие намета мозжечка
о Сдавливание зрительного перекреста/диэнцефалона основанием черепа
о Смещение книзу среднего мозга:
— Смещение кзади передней нижней части III желудочка за спинку турецкого седла
— Заострение угла между средним мозгом и мостом
о Осложнения:
— Окклюзия пенетрирующих базальных артерий → инфаркты базальных структур головного мозга
• Восходящее транстенториальное вклинение:
о Встречается реже, чем нисходящее вклинение
о Смещение мозжечка вверх через вырезку
о Компрессия цистерны четверохолмия, крыши среднего мозга
о Осложнения:
— Компрессия водопровода → гидроцефалия
• Вклинение миндалин мозжечка:
о Наиболее частый вид вклинения, наблюдающийся при масс-эффекте со стороны структур задней черепной ямки
о Смещение миндалин мозжечка книзу в большое затылочное отверстие и их компрессия о его края:
— Смещение > 5 мм
— Листки миндалин мозжечка приобретают вертикальную ориентацию
о Компрессия большой цистерны
о Осложнения:
— Компрессия IV желудочка → гидроцефалия
• Трансалярное вклинение:
о Редко
о Вклинение головного мозга, средней мозговой артерии (СМА) через крыло клиновидной кости
о Восходящее или нисходящее:
— Восходящее: смещение сильвиевой борозды, СМА кверху/ над крылом клиновидной кости за счет масс-эффекта со стороны структур средней черепной ямки/височной доли
— Нисходящее: смещение прямой извилины кзади и книзу над крылом клиновидной кости, а также сильвиевой борозды/ СМА в обратном направлении за счет масс-эффекта со стороны структур передней черепной ямки/лобной доли
о Осложнения:
— Компрессия СМА о клиновидную кость → инфаркт
• Трансдуральное/транскраниальное вклинение:
о Редко:
— Иногда именуется «гриб-мозг»
— Может являться жизнеугрожающим состоянием
о Смещение головного мозга через дефект твердой мозговой оболочки/черепа
о Травма (разрыв твердой мозговой оболочки костными отломками при переломе черепа), краниотомия
о ↑ внутричерепного давления (ВЧД) обусловливает выдавливание мозга через дефект твердой мозговой оболочки + подапоневротическое распространение
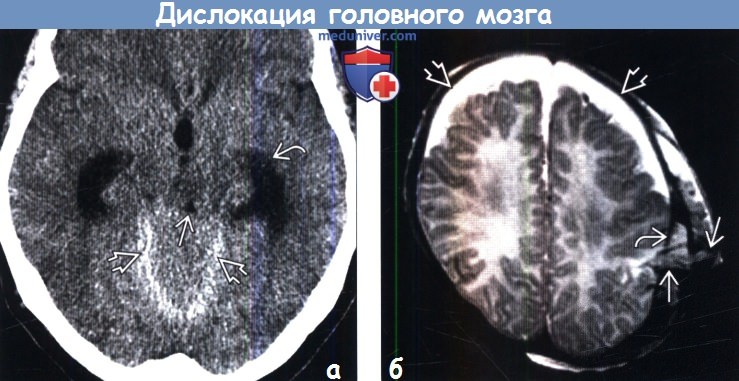
(б) МРТ, Т2-ВИ, аксиальный срез: у младенца с переломом левой теменной кости определяется транскраниальное вклинение головного мозга и сосудов сквозь дефект твердой мозговой оболочки. На изображении также определяются хронические СДГ
2. КТ при синдроме дислокации головного мозга:
• Бесконтрастная КТ:
о Смещение желудочков; полное сужение борозд/цистерн
3. МРТ при синдроме дислокации головного мозга:
• Т1-ВИ:
о Лучшая визуализация анатомических параметров
• T2WI:
о Лучше всего подходит для визуализации осложнений (например, отек, инфаркты, гидроцефалия)
• Т2* GRE:
о Лучше всего подходит для визуализации геморрагических очагов (например, кровоизлияния Дюре)
• ДВИ:
о Вторичная ишемия/инфаркты
• DTI:
о ± разрыв волокон кортикоспинальных трактов
о Зарубки Кернохана → снижение ФА
4. Рекомендации по визуализации:
• Лучший инструмент визуализации:
о Бесконтрастная КТ-лучший инструмент для быстрого скрининга
о Мультипланарная МРТ для визуализации осложнений
• Совет по протоколу исследования:
о Используйте ДВИ, Т2* (GRE), SWI для визуализации осложнений ишемического, геморрагического характера
в) Дифференциальная диагностика дислокации головного мозга:
1. Внутричерепная гипотония (ВГ):
• Головной мозг «оттягивается», а не «отталкивается» книзу
• Часто отмечается полнокровие сосудов гипофиза
• Часто наблюдается утолщение твердой мозговой оболочки, ее контрастирование
2. Мальформация Арнольда-Киари 1 типа:
• Врожденный порок развития, при котором наблюдается низкое расположение миндалин мозжечка
• Другие отделы головного мозга в норме
2. Макроскопические и хирургические особенности:
• Выраженный отек-набухание головного мозга
• Компрессия и прижатие извилин о свод черепа
• Сглаженность борозд
д) Клиническая картина дислокации головного мозга:
1. Проявления:
• Наиболее частые признаки/симптомы:
о Очаговый неврологический дефицит:
— Контрлатеральный гемипарез
— Ипсилатеральный парез ЧН III с нарушением функции зрачка
— Ипсилатеральная гемиплегия:
Зарубка Кернохана → компрессия противоположной ножки мозга о намет мозжечка
Симптомы «ложной локализации поражения»
о Угнетение психического статуса или оглушение
3. Лечение дислокации головного мозга:
• Смягчение вторичных эффектов первичного повреждения
• Удаление структуры, оказывающей масс-эффект, или декомпрессивная краниэктомия
• Длительная посттравматическая гиперчувствительность головного мозга:
о Потенциальное «терапевтическое окно»
о Возможное использование нейропротекторов
е) Диагностическая памятка дислокации головного мозга:
1. Обратите внимание:
• Дислокационный синдром:
о Может имитировать некоторые признаки вклинения, вызванного объемным образованием супратенториальной локализации
— Общие черты:
«Проваливание» среднего мозга
«Заострение» угла между средним мозгом и мостом
Вклинение миндалин мозжечка
± субдуральная гематома
— Отличительные особенности дислокационного синдрома:
Мозг внешне выглядит «оттянутым», а не «оттолкнутым» книзу
Утолщение и контрастирование твердой мозговой оболочки
Полнокровие сосудов гипофиза
2. Советы по интерпретации изображений:
• Используйте ДВИ, Т2* последовательности при черепно-мозговой травме с подозрением на вклинение
ж) Список литературы:
— Вернуться в оглавление раздела «Лучевая медицина»
Редактор: Искандер Милевски. Дата публикации: 9.3.2019
Дислокация головного мозга
Дислокационный синдром отражает патологический процесс, который развивается вследствие смещения мозговых структур относительно друг друга. Это комплекс клинических, патоморфологических, патофизиологических признаков, которыми проявляется сдвиг отделов полушарий или мозжечка. Прогрессирование патологии приводит к поражению ствола, которое сопровождается геморрагическими, ишемическими, атрофическими изменениями, что часто становится причиной смерти пациента.
Определение патологии
Дислокационный синдром – это процесс перемещения фрагмента мозговой ткани относительно других структурных элементов черепа и мозга. Череп представляет собой жесткую часть головы. При увеличении объема содержимого черепной коробки возможно выпирание нервной ткани через естественные отверстия у ее основания. Поддерживающие перегородки, разделяющие содержимое черепа на отделы, ограничивают возможности компенсации при патологическом смещении фрагментов мозга.
Мозг внутри черепной коробки занимает не весь объем. Между мозговым веществом и паутинной оболочкой находится субарахноидальное пространство. На участках расширения субарахноидального пространства образуются субарахноидальные цистерны. Вследствие различных патологических процессов в определенных отделах мозга могут возникать участки дистензии (давления), что провоцирует смещение мозговых структур.
Патологические процессы различаются по этиологии, однако они вызывают одинаковый сдвиг отделов мозга. Дислокационный синдром структур головного мозга проявляется однотипной клинической картиной. Симптоматика при сдвиге отделов мозга не зависит от природы патологического процесса, но зависит от локализации очага, скорости развития нарушений и объема вовлеченных структур. Дислокационные синдромы представляют собой выпячивание мозгового вещества в естественные отверстия черепа и открытые пространства твердой оболочки.
Классификация форм и видов
Дислокация участков головного мозга – это такая патология, которая протекает с разной интенсивностью, что предполагает разделение на виды в зависимости от степени смещения вещества:
В зависимости от направления смещения различают аксиальную (относительно оси ствола) и боковую формы. В медицинской практике выделяют виды дислокации структур головного мозга:
Особое значение в неврологии имеют первые 4 варианта дислокационного синдрома, потому что могут провоцировать значительное ухудшение состояния пациента и летальный исход. Аксиальная дислокация вещества головного мозга представляет собой транстенториальное вклинение – височная доля (медиальная часть) выпячивается через мозжечковый намет (поддерживает височную долю) и частично под него.
Аксиальная дислокация приводит к компрессии ипсилатерального и контралатерального нерва, задней артерии, при прогрессировании происходит поражение ствола головного мозга и областей, окружающих таламус. Сдвиг мозгового вещества под серповидный отросток происходит, когда угловая извилина перемещается под серп мозга (как результат давления на нее увеличивающегося объемного очага в полушарии).
В результате сдавливаются передние артерии, что провоцирует инфаркт с локализацией в парамедианной коре. С увеличением участка инфаркта повышается риск развития центрального или транстенториального вклинения. Центральная дислокация мозговых структур возникает вследствие опухолевых процессов билатеральной локализации или отека мозга диффузного типа. При этом происходит выпирание височных долей через вырезку (углубление) мозжечкового намета.
Выпячивание миндалин мозжечка («малого мозга») чаще связано с объемным внутричерепным образованием инфратенториальной локализации. Сдвиг мозжечковых миндалин через затылочное отверстие сопровождается сдавлением отделов ствола, что приводит к блокировке оттока ликвора.
Причины возникновения
Независимо от этиологии первичного патологического процесса сдвиг мозгового вещества всегда ассоциируется с компрессией, механическим повреждением тканей, вследствие чего возникает отек и гидроцефальный синдром. Основные причины развития отека и дислокации структур головного мозга:
Сдавление и последующий сдвиг мозгового вещества происходит вследствие отека и механического воздействия со стороны объемного интракраниального образования. Отек развивается из-за нарушения циркуляции крови и цереброспинальной жидкости. Перемещенные участки мозга дополнительно вызывают компрессию кровеносных сосудов и путей циркуляции ликвора, что усугубляет прогрессирование отека.
Симптомы заболевания
Независимо от этиологии патологического процесса, который спровоцировал дислокацию фрагментов головного мозга, чаще происходит повышение значений внутричерепного давления, что сопровождается появлением рефлекса Кушинга. Патологический рефлекс объединяет признаки: повышение показателей артериального (систолическое, верхнее число) и пульсового (разница между систолическим и диастолическим давлением) давления, нарушение функции дыхания, брадикардия (нарушение синусового ритма сердца).
Синдром дислокации мозга проявляется в зависимости от вида смещенных структур и направления. В случае перемещения мозгового вещества под серповидный отросток, наблюдаются симптомы:
При аксиальной форме на ранней стадии появляются признаки: гипертермия (перегревание тела), тахикардия (учащенное сердцебиение), мерцающее сознание (чередование периодов осознанного и неосознанного состояния), гиперкатаболизм (усиление катаболизма с привлечением тканевых белков), апноэ (кратковременная остановка дыхания), сужение зрачков. Также наблюдается повышение тонуса мышц.
Поздняя стадия проявляется утратой сознания, комой, обездвиженностью, отсутствием реакции на болевые раздражители, судорогами горметонического (цикличность, ритмичность спазмов) типа. Прогрессирование патологического процесса может привести к развитию комы и терминального состояния, летальному исходу. Клиника дислокационного синдрома при сдвиге височной доли:
Прогрессирование патологического процесса сопровождается развитием сопора, комы, грубых глазодвигательных нарушений. При отсутствии лечения развивается терминальное состояние. При вклинении в затылочное отверстие симптоматика (ригидность и боли в области мышц затылка, мозжечковые расстройства, брадикардия, бульбарные расстройства) обычно быстро нарастает. Часто происходит стремительное фатальное прекращение мозгового кровообращения и остановка дыхания. Вследствие высокой скорости прогрессирования этого вида патологии морфологические изменения не имеют большого значения.
Диагностика
Латеральная дислокация структур головного мозга выявляется в ходе исследования Эхо-ЭГ (Эхоэнцефалография). Если ультразвуковой сигнал М-эхо, отраженный от срединных отделов мозга, смещается до 4 мм, сдвиг фрагментов мозгового вещества считается умеренным. При перемещении сигнала М-эхо до 10 мм сдвиг является выраженным, больше 10 мм – критическим. Другие методы инструментального исследования:
Врач в ходе физикального осмотра определяет неврологический статус больного (степень угнетения сознания, наличие общемозговой и очаговой симптоматики). Параллельно определяются показатели пульса, артериального давления, оценивается дыхательная деятельность.
Методы лечения
Терапия направлена на устранение причины патологического процесса – первичного заболевания (опухоль, кровоизлияние, инфекционное поражение, механическое повреждение костей черепа). Лечение дислокационного синдрома проводится врачем комплексно с привлечением консервативных и хирургических методов. При наличии симптомов смещения мозгового вещества, назначают терапию для удаления избыточной жидкости из организма (дегидратационные препараты) и против развития отека (противоотечные средства).
Пациента сразу готовят к операции. Терапия глюкокортикоидными средствами позволяет на какое-то время стабилизировать состояние пациента (за счет уменьшения отека и снижения значений внутричерепного давления). При развитии состояний, угрожающих жизни, экстренно проводится дренирование желудочков и реклинация (искусственное, механическое исправление сдвига) мозга.
При латеральной форме патологии выполняется декомпрессия мозга наружного типа с последующей пластикой твердой оболочки мозга. Если патологический очаг локализуется в области задней ямки черепа, выполняется декомпрессионная трепанация черепной коробки, возможно, с последующей ламинэктомией верхних позвонков и вскрытием твердой оболочки.
Прогноз и профилактика
В некоторых случаях требуется экстренная медицинская помощь. Прогрессирование патологии ассоциируется с реальной угрозой перехода обратимого синдрома в необратимую стадию. Возможные последствия: глубокая кома, тахипноэ (учащенное поверхностное дыхание), отсутствие реакции зрачков на световой раздражитель, ригидность децеребрационного (повышение тонуса мышц-разгибателей) типа.
В крайне тяжелых случаях развивается терминальное (пограничное с жизнью) состояние, которое характеризуется гипоксией, ацидозом, острой общей интоксикацией. Для профилактики патологии врачи рекомендуют избегать травм в области головы, своевременно лечить инфекционные и опухолевые болезни ЦНС, устранять нарушения в системе кровообращения.
Дислокация мозгового вещества – патология, угрожающая жизни и здоровью. Своевременная диагностика и медицинская помощь помогут избежать серьезных осложнений и летального исхода.
Дислокации срединных структур головного мозга нет
Городская клиническая больница №12, Москва
ФГБУ МРНЦ Минздрава России, Обнинск
Московский государственный медико-стоматологический университет им. А.И. Евдокимова
ГБУЗ «НИИ СП им. Н.В. Склифосовского» Департамента здравоохранения Москвы, Москва, Россия
Городская клиническая больница №12 Департамента здравоохранения Москвы
Кафедра неврологии и нейрохирургии Российского государственного медицинского университета им. Н.И. Пирогова, Москва
ГБУЗ «Городская клиническая больница №12»
ГБУЗ «Городская клиническая больница №12»
ГБУЗ «Городская клиническая больница №20», Москва
Дислокационный синдром у больных со злокачественным течением массивного ишемического инсульта
Журнал: Журнал неврологии и психиатрии им. С.С. Корсакова. Спецвыпуски. 2015;115(3-2): 20-26
Никитин А. С., Крылов В. В., Буров С. А., Петриков С. С., Асратян С. А., Камчатнов П. Р., Кемеж Ю. В., Белков М. В., Завалишин Е. Е. Дислокационный синдром у больных со злокачественным течением массивного ишемического инсульта. Журнал неврологии и психиатрии им. С.С. Корсакова. Спецвыпуски. 2015;115(3-2):20-26.
Nikitin A S, Krylov V V, Burov S A, Petrikov S S, Asratian S A, Kamchatnov P R, Kemezh Yu V, Belkov M V, Zavalishin E E. Dislocation syndrome in patients with severe massive ischemic stroke. Zhurnal Nevrologii i Psikhiatrii imeni S.S. Korsakova. 2015;115(3-2):20-26.
https://doi.org/10.17116/jnevro20151153220-26
Городская клиническая больница №12, Москва
Цель исследования. Проведение сравнительного анализа между выраженностью дислокации головного мозга, темпом ее развития по данным КТ и клиническими проявлениями дислокационного синдрома (ДС) у пациентов со злокачественной формой массивного ишемического инсульта (МИИ). Материал и методы. Проведен анализ результатов обследования и лечения 114 больных со злокачественным течением МИИ. По типу течения ДС больные были разделены на 2 группы: 1-я группа — с неблагоприятным типом течения ДС (91 человек), 2-я группа — больные с благоприятным типом течения ДС (23 человека). Больных обеих групп сравнивали по течению и исходам заболевания, а также темпу развития и выраженности дислокации головного мозга по данным КТ. В 1-й группе 27 пациентам выполнили декомпрессивную краниотомию (ДКТ). Результаты. У всех больных 1-й группы имелась декомпенсация ДС, в связи с чем его течение было расценено как неблагоприятное. Все больные 1-й группы, которым проводили только консервативное лечение, умерли. У больных 1-й группы, которым консервативное лечение было дополнено ДКТ, летальность составила 48%. В этой группе выделили 3 варианта течения ДС: фульминантное, прогредиентное, отсроченное. У пациентов 2-й группы летальность составила 52%. Пациенты умерли от внечерепных осложнений, поэтому тип течения ДС в этой группе был расценен как благоприятный. Заключение. У больных со злокачественным течением МИИ риск летального исхода от височно-тенториального вклинения определяется не только выраженностью, но и темпом развития поперечной дислокации срединных структур головного мозга. ДС у больных со злокачественным течением МИИ может протекать по благоприятному и неблагоприятному типам. При неблагоприятном типе темп развития ДС может быть фульминантным, прогредиентным и отсроченным. Неблагоприятное течение ДС является абсолютным показанием к ДКТ.
Городская клиническая больница №12, Москва
ФГБУ МРНЦ Минздрава России, Обнинск
Московский государственный медико-стоматологический университет им. А.И. Евдокимова
ГБУЗ «НИИ СП им. Н.В. Склифосовского» Департамента здравоохранения Москвы, Москва, Россия
Городская клиническая больница №12 Департамента здравоохранения Москвы
Кафедра неврологии и нейрохирургии Российского государственного медицинского университета им. Н.И. Пирогова, Москва
ГБУЗ «Городская клиническая больница №12»
ГБУЗ «Городская клиническая больница №12»
ГБУЗ «Городская клиническая больница №20», Москва
Заболеваемость ишемическим инсультом (ИИ) в Российской Федерации составляет 350 на 100 000 взрослого населения в год [1]. У 5% больных происходит массивный ИИ (МИИ). К МИИ (обширному полушарному) относят инфаркт головного мозга с вовлечением 50% и более бассейна кровоснабжения средней мозговой артерии (СМА) [2]. Выделяют доброкачественное и злокачественное течение МИИ. При доброкачественном течении МИИ не развиваются полушарный отек и дислокация головного мозга, а при злокачественном течении происходят развитие полушарного отека и дислокация головного мозга с нарушением витальных функций. В подавляющем большинстве случаев злокачественного течения МИИ на 2—3-и сутки от начала заболевания происходит нарастающее снижение уровня бодрствования, отмечаются появление двусторонней пирамидной симптоматики, анизокории, нарушаются функции дыхания и кровообращения. Еще до внедрения в клиническую медицину компьютерной томографии (КТ) многочисленные аутопсийные исследования показали, что дислокационный синдром (ДС) является основной причиной смерти у больных с МИИ [3—7].
Единственным методом лечения жизнеугрожающей дислокации головного мозга у больных с МИИ остается декомпрессивная краниотомия (ДКТ) [8—17]. Однако в случае грубой декомпенсации ДС в виде угнетения уровня бодрствования до глубокой комы хирургическое лечение уже неэффективно. Сроки развития ДС у данной категории больных различны, фатальное височно-тенториальное вклинение может произойти в течение первых суток заболевания. Так, A. Qureshi и соавт. [18] наблюдали 53 пациентов со злокачественным течением МИИ. Авторы отметили разные сроки появления ДС в виде прогрессирующего снижения уровня бодрствования. В 1-е сутки заболевания ДС был отмечен у 35% больных, на 2-е сутки — у 33%, на 3-и сутки — у 19%, на 4-е сутки — у 4%, на 5-е сутки — у 4%, на 6-е сутки — у 5%. По данным ряда авторов [6, 18—22], транстенториальное вклинение с картиной ДС у данной категории больных также развивается в 1—6-е сутки от начала инсульта, но наиболее часто — в первые 48 ч от начала заболевания. Прогностическим фактором риска летального исхода от височно-тенториального вклинения является развитие поперечной дислокации головного мозга. При достижении определенной степени поперечной дислокации ДС приобретает прогредиентную форму. Принципиально важно то, что в этот момент ДС еще может быть обратим в случае проведения ДКТ. Таким образом, возможно прогнозировать риск развития летального исхода при определенной степени дислокации и до развития вклинения экстренно провести ДКТ. Был проведен ряд исследований, посвященных выявлению критического значения поперечной дислокации. По данным M. Pullicino и соавт. [23], фактором риска наступления летального исхода у больных с МИИ является развитие поперечной дислокации головного мозга, равной 9 мм и более на уровне прозрачной перегородки. В исследованиях T. Gerriets и соавт. [24] и С. André и соавт. [25] фактором риска летального исхода у больных с МИИ явилось развитие поперечной дислокации головного мозга, равной 4—5 мм и более на уровне III желудочка. Согласно собственным данным [26, 27], фактором риска наступления летального исхода у больных с МИИ является развитие поперечной дислокации головного мозга на уровне прозрачной перегородки, равной 7 мм и более в первые 48 ч от начала заболевания.
Цель настоящего исследования — сопоставление выраженности дислокации головного мозга по данным КТ с клинической картиной ДС у больных со злокачественным течением МИИ.
Материал и методы
Обследовали 114 больных, 59 мужчин и 55 женщин, со злокачественным течением МИИ, находившихся на лечении в неврологических стационарах в период с 01.10.09 по 01.05.14. Средний возраст больных составил 69±13 лет.
Всем больным при поступлении в стационар и в динамике (в среднем через 24 и через 48 ч от момента поступления) проводили КТ головного мозга. При анализе томограмм определяли наличие поперечной и аксиальной дислокации структур головного мозга. КТ-признаками развития дислокации считали появление и нарастание поперечной дислокации прозрачной перегородки более чем на 2 мм, а также развитие аксиальной дислокации, выраженность которой определяли по степени деформации охватывающей цистерны по классификации В.Н. Корниенко [28]. Проявлением декомпенсации ДС считали развитие прогрессирующего угнетения уровня бодрствования.


Прогредиентное течение ДС наблюдалось у 54 больных. У этих пациентов отсутствовала поперечная дислокация головного мозга в первые 24 ч от начала заболевания, однако при повторной КТ головного мозга на 2-е сутки было отмечено развитие поперечной дислокации до 7 мм и более (в среднем 10 мм) (см. рис. 1). При госпитализации уровень бодрствования соответствовал оглушению у 44 (81%) больных, сопору — у 10 (19%). Угнетение уровня бодрствования развивалось в промежуток от 24 до 48 ч от развития инсульта, а на 3—4-е сутки уровень бодрствования у всех больных соответствовал коме (см. рис. 3). При повторной КТ на 3—4-е сутки латеральная дислокация в среднем составила 16 мм. Из 54 больных с прогредиентным течением ДС прооперировали 20 пациентов. Летальность у оперированных больных составила 45%, у неоперированных — 100%.
Отсроченное течение ДС отмечено у 15 пациентов. У всех больных не было поперечной дислокации головного мозга в первые 24 ч от начала заболевания, а при повторной КТ головного мозга на 2-е сутки поперечная дислокация была менее 7 мм (в среднем 5 мм, см. рис. 1). У 6 (40%) больных уровень бодрствования при госпитализации соответствовал ясному сознанию, у 9 (60%) — оглушению. У всех больных отмечено прогрессирующее снижение уровня бодрствования на 4-е сутки от начала заболевания, на 5-е сутки у всех развилось коматозное состояние (см. рис. 3). При проведении КТ на 5-е сутки отмечены поперечная дислокация (в среднем 18 мм), деформация охватывающей цистерны, соответствующая 2-й и 3-й степени по классификации В.Н. Корниенко, выраженный отек интактного полушария в виде сужения или сглаженности конвекситальных субарахноидальных пространств (рис. 4). Из 15 больных с отсроченным течением ДС были прооперированы 3, летальность у оперированных больных составила 67%, у неоперированных — 100%.

Летальность во 2-й группе составила 52%. В связи с тем что летальный исход у всех больных был обусловлен внечерепными причинами, течение ДС расценивали как благоприятное. У больных не было отмечено поперечной дислокации головного мозга в первые 24 ч от начала заболевания, а при повторной КТ головного мозга в промежуток от 24 до 48 ч от начала заболевания она в среднем составляла 2 мм. На 3-и сутки при повторной КТ латеральная дислокация в среднем достигала 6 мм. У 16 больных при КТ, проведенной на 4-е сутки от дебюта инсульта, латеральная дислокация не нарастала. У этих пациентов динамики уровня бодрствования также не наблюдали. У 7 больных латеральная дислокация продолжила нарастать и на 5-е сутки в среднем достигала 10 мм. У 3 больных с поперечной дислокацией, равной 11, 12 и 15 мм было отмечено угнетение уровня бодрствования до глубокого оглушения. У этих пациентов, несмотря на выраженную поперечную дислокацию, деформация охватывающей цистерны не превышала 1-й степени по классификации В.Н. Корниенко, отека интактного полушария не было (рис. 5). На 6-е сутки от дебюта инсульта по данным КТ латеральная дислокация не увеличивалась и не нарастала аксиальная дислокация. У больных отмечали восстановление уровня бодрствования до ясного сознания в среднем через 5 сут, на 11-е сутки от развития инсульта. В итоге все больные 2-й группы пережили ДС, а угнетение уровня бодрствования до оглушения как проявление субкомпенсации ДС наблюдалось только у 3 (13%) больных, у которых он оказался обратим при проведении консервативного лечения. Средние значения поперечной дислокации во 2-й группе составили 8 мм (4—15 мм), однако ни у одного больного поперечная дислокация не превышала 2 мм в первые 24 ч от начала инсульта или 7 мм в первые 48 ч (p 

Таким образом, на основании полученных данных нами были выявлены 2 типа ДС: благоприятный и неблагоприятный. Больные с благоприятным типом ДС пережили дислокацию головного мозга, а летальность у них определялась внечерепными осложнениями. У больных с неблагоприятным типом ДС были отмечены различные темпы его течения: фульминантный, прогредиентный и отсроченный. Больные с неблагоприятным типом ДС, которым не было проведено оперативное лечение, умерли от дислокации головного мозга. Летальность у прооперированных больных с неблагоприятным типом ДС составила 48%. Основными причинами летального исхода явились внечерепные осложнения. Таким образом, проведение ДКТ больным с МИИ с неблагоприятным типом течения ДС позволило уменьшить летальность на 52%.
Заключение
У больных со злокачественным течением МИИ риск летального исхода от височно-тенториального вклинения определяется не только выраженностью, но и темпом развития поперечной дислокации срединных структур головного мозга. ДС у больных со злокачественным течением МИИ может протекать по благоприятному и неблагоприятному типам. При неблагоприятном типе темп развития ДС может быть фульминантным, прогредиентным и отсроченным. Неблагоприятный тип течения ДС является абсолютным показанием к ДКТ.