Семенящая походка у пожилых признак чего
Семенящая походка у пожилых признак чего
Затруднение начала движений — форма акинезии (гипокинезии). В положении сидя или лежа движения конечностей у пациента нормальные. Однако пациент испытывает затруднения в момент инициации ходьбы: ноги «приросли к полу». Ходьба у таких больных обычно инициируется после некоторой задержки и нескольких незавершенных шаркающих шагов («колебаний на старте»). Можно также применить специальный прием, провоцирующий начало движения посредством перешагивания через мысленно представляемое препятствие или просьбы наступить на мишень-пятно на полу. Этот прием более эффективен у больных с гипокинезией вследствие поражения базальных ганглиев (болезнь Паркинсона, прогрессирующий надъядерный паралич). Отвлекающие факторы окружающей обстановки или препятствие усугубляют затруднение начала движения и ведут к внезапному прекращению движения, т. н. «застыванию» (например, в дверном проеме).
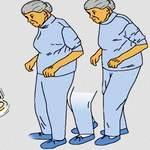
Короткие шаркающие шаги с затруднением поворотов характерны для поражения лобных долей и базальных ганглиев. При болезни Паркинсона в большей степени выражено ограничение амплитуды движений рук, чем величины шагов при ходьбе. Относительное преобладание объема движений в руках над ограниченным объемом движений в ногах при ходьбе наблюдается при явлениях паркинсонизма с преимущественной заинтересованностью пояса нижних конечностей у пациентов при множественных мелких инфарктах и дегенерации подкоркового белого вещества в области базальных ганглиев и лобных долей. При семенящей походке после наклона тела вперед и переходе к ходьбе шаги делаются все более короткими и быстрыми. Семенящая походка чаще встречается при идиопатической болезни Паркинсона, чем при паркинсонизме другого происхождения.
Дистоническая походка представляет собой вариант нарушения ходьбы, когда движения конечностей и изменения позы прерываются тоническими (иногда фазическими) сокращениями мышц-антагонистов конечностей или туловища. Конечности, туловище и шея могут принимать вычурное положение, что зависит от соотношения силы сокращения отдельных мышечных групп. Такая дистония может быть фокальной или генерализованной. Она может неожиданно появляться в какой-то определенной фазе шагового цикла (например, при взмахе ноги). В дополнение к состояниям, указанным в табл. 8.2, дистония иногда усугубляет типичную шаркающую походку при болезни Паркинсона, являясь осложнением лечения.
Гемипаретическая походка варьирует в зависимости от выраженности и соотношения слабости и спастичности мышц. Ограничение движений согнутой руки или ее свисание наблюдается в сочетании с разогнутым и вытянутым положением ноги. Ограничение сгибания в тазобедренном и коленном суставах, тоническое подошвенное сгибание стопы препятствуют появлению зазора между полом и стопой во время взмаха ноги, хотя при этом пациент и отклоняется в сторону от паретических конечностей, а также отводит ногу кнаружи и вперед (циркумдукция). Пальцы стопы тянутся по полу, и фаза взмаха заканчивается ударом стопы о поверхность пола вместо касания пяткой. Пациенты с большей подвижностью в коленном и тазобедренном суставах (меньшей спастичностью мышц) проделывают это движение, увеличивая сгибание бедра.
Спастическая (параплегаческая) походка. Бе особенности зависят от выраженности и соотношения мышечной слабости и спастичности, которые сочетаются с нарушениями чувствительности в нижних конечностях. Состояние рук зависит от уровня поражения пирамидного тракта. Движения в верхних конечностях могут быть сохранены, если поражение локализуется ниже шейного отдела спинного мозга. Руки могут быть согнуты или свисать у пациентов с высоким цервикальным или супраспинальным поражениями. Может наблюдаться их приведение или отведение. Изолированная двусторонняя дисфункция пирамидного тракта приводит к формированию «спастической походки». Последняя характеризуется напряженными механическими «стригущими» движениями переразогнутых нижних конечностей, которые слегка приведены. При меньшей спастичности движения в ногах более медленные и могут не иметь описанных выше особенностей. У пожилых пациентов с цервикальным спондилезом и легкой миелопатией могут наблюдаться неспецифические варианты осторожной походки.
Спастическая диплегическая походка наблюдается у некоторых пациентов с церебральным параличом при перинатальном двухстороннем повреждении кортикоспинальных трактов. Избыточное сгибание в коленных и тазобедренных суставах во время ходьбы в сочетании с легким приведением бедер создает впечатление стригущих движений нижних конечностей. При этом верхние конечности и речь (псевдо-бульбарные расстройства) у детей страдают значительно меньше по сравнению со взрослыми, у которых при подобных поражениях развиваются двусторонние гемипарезы и выраженные псевдобульбарные нарушения. Наблюдаются различные варианты сгибательного положения верхних конечностей и отведение предплечий.
Из-за чего бывают нарушения походки у пожилого человека и что с этим делать
Неустойчивость при ходьбе и нарушение равновесия – распространенные спутники старения, ведущие к снижению качества жизни. Походка отражает общее состояние здоровья пожилого человека. Рассмотрим, из-за чего она меняется и что можно сделать.
Как меняется походка с возрастом
В возрасте от 60 лет у 35 % людей меняется походка, а после 70-80 лет изменения наблюдается у большинства. Пожилые люди ходят медленнее и быстрее устают из-за упадка сил и уменьшения мышечной массы ног.
Но если пожилому человеку тяжело передвигаться, он шаркает ногами, теряет равновесие, спотыкается, падает на ровном месте и т. д. – это может быть признаком серьезного заболевания.
Причины нарушения походки у пожилых людей
Есть много проблем со здоровьем, которые меняют походку или влияют на равновесие. Часто изменения происходят не из-за одной конкретной болезни. Некоторые причины поддаются лечению, в то время как другие могут длиться всю жизнь.
Проблемы с походкой, равновесием и координацией у пожилых людей чаще всего вызваны:
Если пожилой человек плохо ходит из-за заболевания, походка должна исправиться сама собой после лечения. В некоторых случаях понадобится физиотерапия.
Прием четырех или более лекарств за раз также связан с повышенным риском неустойчивой походки. Например, это происходит при сочетании мочегонных средств, антидепрессантов, противосудорожных и антиаритмических препаратов.
Когда обратиться к врачу
При изменении походки понадобится консультация невролога, травматолога, ортопеда, лора или другого специалиста.
Нужно немедленно обратиться за медицинской помощью, если походка изменилась в результате падения или одновременно с другими симптомами:
Также нужно срочно обратиться к врачу, если проблемы с походкой у пожилого человека произошли внезапно.
О чем расскажет походка пожилого человека
Заболевание лобной доли:
Что можно сделать для пожилого человека с неустойчивой походкой
Поскольку неустойчивая походка увеличивает риск падений, важно обезопасить жилище пожилого человека:
По рекомендации врачей пожилому человеку нужно:
Как улучшить неустойчивую походку
Прогулки по 30 минут в день и ведение физически активного образа жизни – самая важная рекомендация для поддержания подвижности. Но одной ходьбы недостаточно.
Если походка изменилась из-за проблем с нижними конечностями, помогут упражнения для укрепления мышц и улучшения равновесия. Их назначают неврологи, ортопеды или физиотерапевты. Приведем примеры популярных упражнений.
Балансировка на одной ноге
Держитесь за стул и удерживайте вес только на одной ноге. Медленно отпустите стул. Попробуйте балансировать в течение 30 секунд, а затем увеличьте время до минуты.
Подъемы ног
Опираясь на стул, медленно поднимите перед собой одну ногу как минимум на 20 см от земли. При этом держите ее прямо 5-10 секунд. Повторите несколько раз, затем выполните подъемы другой ногой.
Подъем пяток
Встаньте, ноги должны быть на ширине плеч. Медленно поднимитесь на носки, затем снова опуститесь. Повторите десять или более раз.
«Ходьба по канату»
Идите по прямой линии через комнату, ставя одну ногу прямо перед другой, как будто идете по канату.
Пансионат «Благо» возьмет на себя заботы о здоровье и комфорте ваших пожилых родственников. Задать вопросы по поводу проживания можно по телефону в Хабаровске +7(4212) 69-16-48
Нарушение походки у пожилых
Нарушение походки в пожилом возрасте

Как изменяется походка?
Изменение походки начинается с укорочения шага. Пожилой человек передвигается медленно, смотрим под ноги, контролирует каждый шаг. Затем появляется семенящая походка, при которой ступни при передвижении не отрываются от пола. Формируется сгибательная поза. Становится трудно совмещать перемещение в пространстве и общение. При этом речь заторможенная, больные используют простые предложение или словосочетания. При прогрессировании заболевания пожилому человеку становится трудно сделать первый шаг из положения сидя, хотя движения ногами в постели не приносят затруднения.
Со временем походка приобретает шаркающий характер, нарушается равновесие, появляется головокружение. На последних стадиях заболевания утрачивается способность ходить. Больной лежит в кровати в позе, характерной для церебральной параплегии со сгибательной контрактурой.
Изменение походки при заболеваниях головного мозга обычно сопровождается снижением памяти, интеллектуальных способностей и когнитивных функций. Могут присоединяться симптомы нарушения психики (апатия, изменение личности, бред) и неврологические признаки (недержание мочи, кала).
Причины изменения походки
Патологическое изменение походки возникает вследствие неврологических заболеваний, которые присущи пожилому возрасту. Своевременное распознавание патологии предупреждает прогрессирование заболевания и сохраняет активную жизнь в течение многих лет.
Причины нарушения походки:
Возрастное изменение походки необходимо отличать от нарушения движений при патологических состояниях. Правильный диагноз позволяет назначить эффективную терапию и предупредить развитие осложнений.
Диагностика и лечение
Нарушение походки приводит к частым падениям при обычной физической активности. Это повышает риск травматизма. Особенно опасен в пожилом возрасте перелом бедра в области шейки. Для ранней диагностики патологии применяют функциональные тесты, которые выявляют малейшие изменения походки, которые не заметны «невооруженным глазом».
Для диагностики нарушений в головном мозге применяют инструментальные методы обследования.
Дополнительно назначают исследование других органов и систем: рентгенография, ЭКГ, денситометрия и т.д.
Специфика терапии зависит от заболевания, которое привело к изменению походки. Для улучшения работы головного мозга назначают нооторопы, нейротрофические препараты, ингибиторы МАО. При болезни Паркинсона рекомендуют препараты леводопы, циклодол, обзидан. Для предупреждения гибели нейронов головного мозга прописывают мидантан, мирапекс, юмекс. Для профилактики падения и травматизма пациенты учатся передвигаться с тростью или ходунками в зависимости от тяжести изменения походки.
Изменение походки в пожилом возрасте требует своевременного обращения к врачу. Специалист выявит причину нарушения двигательной активности и проведет эффективную терапию.
Шаркающая походка
Шаркающая походка выявляется при вторичном паркинсонизме, кортикобазальной дегенерации, различных вариантах мультисистемной атрофии, болезни Паркинсона, Бинсвангера, Пика, Вильсона, Крейтцфельдта-Якоба, некоторых других экстрапирамидных и смешанных расстройствах. Иногда обнаруживается в старческом возрасте при отсутствии неврологических заболеваний, развивается при депрессии. Причина определяется по результатам опроса, неврологического обследования, визуализационных и лабораторных методик. Лечение включает противопаркинсонические, сосудистые, нейротропные препараты, оперативные вмешательства.
Особенности шаркающей походки
Для шаркающей (гипокинетической) походки характерны скованные, замедленные движения ног, напряженная поза, снижение амплитуды движений рук. Длина шага уменьшена, ноги почти не отрываются от поверхности, «шаркают» по полу. Данный тип походки часто сочетается с пропульсиями и застываниями при ходьбе: затруднениями при начале перемещения, топтании на месте.
Почему возникает шаркающая походка
Болезнь Паркинсона
Гипокинезия является обязательным симптомом болезни Паркинсона, проявляется шаркающими движениями ног, уменьшением амплитуды и замедлением шагов, обеднением мимики и жестикуляции. На начальных стадиях может быть слабо выражена, выявляется с помощью специальных проб. В последующем постепенно прогрессирует, дополняется ассиметричными ригидностью мышц и тремором покоя, постуральными расстройствами.
Вторичный паркинсонизм
Состояние развивается на фоне заболеваний и травм ЦНС, напоминает болезнь Паркинсона, но отличается от нее ускоренным прогрессированием, симметричностью проявлений и вариативностью симптоматики. В клинической картине могут присутствовать не все признаки болезни Паркинсона или выявляться симптомы, типичные для других церебральных патологий.
Шаркающая походка при вторичном паркинсонизме появляется достаточно рано. Определяется у лиц, перенесших ЧМТ, некоторые инфекционные заболевания и гипоксию головного мозга. Отмечается при ряде дегенеративных поражений ЦНС, обнаруживается у пациентов, не получивших своевременной медицинской помощи при отравлениях угарным газом, метанолом и некоторыми другими соединениями.
Мультисистемная атрофия
Шаркающая походка отмечается при всех трех вариантах заболевания: стриатонигральной дегенерации (СНД), оливопонтоцеребеллярной атрофии (ОПЦА) и синдроме Шая-Дрейджера. Наиболее типична для СНД, в клинике которой преобладают явления паркинсонизма. При ОПЦА вначале превалирует мозжечковая атаксия, ригидность мышц и гипокинезия присоединяются на поздних стадиях болезни.
Синдром Шая-Дрейджера манифестирует ортостатическими нарушениями, экстрапирамидные расстройства возникают в то же время или несколько позже, выявляются более чем у половины пациентов. Шаркающая походка сочетается с брадикинезией, мышечной ригидностью, мелкоразмашистым тремором, атонией мочевого пузыря. У 40% больных обнаруживается мозжечковый синдром.
Болезнь Бинсвангера
Прогрессирующая субкортикальная энцефалопатия формируется вследствие сосудистых расстройств на фоне артериальной гипертонии и некоторых ангиопатий. Доминируют слабоумие, нарушения походки и расстройства функции тазовых органов. Шаркающая походка развивается постепенно. Сначала уменьшается длина шага, возникает шарканье. Затем паттерн нарушается настолько, что ходьба напоминает движение по льду. Отмечаются стартовые затруднения, замедление движения, неустойчивость при поворотах.
Лакунарный инсульт
Лакунарный инфаркт мозга сопровождается неярко или умеренно выраженной симптоматикой, но в отдаленном периоде может провоцировать паркинсонизм, когнитивное снижение, психические расстройства. Отличием является отсутствие общемозговой и менингеальной симптоматики в остром периоде. Сопровождается гемипарезами, нарушениями речи, тазовыми расстройствами. Иногда лакунарный инсульт протекает бессимптомно. Последний вариант считается прогностически неблагоприятным, поскольку нередко сопутствует мультилакунарным поражениям и исключает возможность оказания медицинской помощи сразу после формирования очага ишемии.
Гидроцефалия
Причиной шаркающей походки может стать нормотензивная гидроцефалия (синдром Хакима-Адамса), характеризующийся триадой симптомов: деменцией, нарушениями мочеиспускания и изменениями паттерна ходьбы. Шаркающая походка является одним из первых проявлений заболевания, сопровождается замедлением темпа движений, нарушениями равновесия, трудностями в начале движения. Интеллектуальное снижение присоединяется через 6-12 месяцев.
Другие причины
В перечень других состояний с шаркающей походкой входят:
У людей старческого возраста изменения походки имеют полиэтиологический характер, развиваются вследствие возрастных изменений нервной системы и опорно-двигательного аппарата. При депрессиях ведущим механизмом является затормаживание двигательной активности на фоне нарушений психоэмоционального состояния.
Диагностика
Определение этиологии нарушения осуществляет врач-невролог. Клиническое обследование предполагает различение вторичного паркинсонизма и болезни Паркинсона, уточнение формы мультисистемной атрофии, выявление симптомов, свидетельствующих о развитии паркинсонизма-плюс или признаков наследственных заболеваний. В программу диагностических мероприятий входят:
Лечение
Консервативная терапия
Схема консервативного лечения включает лекарства следующих групп:
Для уменьшения ригидности, стимуляции обменных процессов в мышечной ткани выполняют массаж. Для сохранения достаточного уровня двигательной активности и способности к самообслуживанию с больными проводят занятия лечебной физкультурой.
Хирургическое лечение
Пациентам с болезнью Паркинсона производят электростимуляцию бледного шара, деструкцию вентролатерального ядра таламуса или паллидотомию. Тактика оперативного лечения нарушений кровоснабжения определяется характером сосудистой патологии, может предусматривать реконструктивные вмешательства, удаление тромбов. При выявлении окклюзии ликворопроводящих путей у больных с нормотензивной гидроцефалией проводят эндоскопическую тривентрикулоцистерностомию. При неэффективности лечения показано шунтирование.
Нарушение инициации ходьбы при прогрессирующем надъядерном параличе
Нарушения равновесия и ходьбы встречаются в практике довольно часто, особенно у пациентов пожилого и старческого возраста [1]. Эпизоды падений в течение года отмечаются у 28—45% пожилых людей, а среди
Нарушения равновесия и ходьбы встречаются в практике довольно часто, особенно у пациентов пожилого и старческого возраста [1]. Эпизоды падений в течение года отмечаются у 28—45% пожилых людей, а среди лиц, проживающих в домах престарелых, — у 45—61%, при этом в 10–20% случаев падения сопровождаются серьезными осложнениями [6, 10]. При ведении этой категории больных важное значение имеют правильная оценка и интерпретация постуральных расстройств. Недостатком принятых в настоящее время классификаций нарушений ходьбы является различный подход в выделении тех или иных типов нарушений — анатомический (мозжечковая походка), клинический, основанный на характеристике ходьбы (семенящая походка), нозологический (походка при нормотензивной гидроцефалии); а многие описательные термины, применяемые для характеристики нарушений ходьбы (например, апрактическая походка), недостаточно четко определены [8].
Основные признаки, позволяющие классифицировать нарушения равновесия и ходьбы, выявляются при осмотре больного (таблица 1) [8]. Пациента просят присесть, а затем встать. Это дает возможность оценить мышечную силу, праксис и «предупреждающие» постуральные рефлексы (предварительная постуральная реакция перед совершением активного движения). Равновесие в положении стоя и результаты пробы с толчком в грудь позволяют оценить реактивный постуральный ответ (постуральная корректировка в ответ на действие внешних стимулов). В положении стоя и при ходьбе по расстоянию между стопами («база») оценивают стабильность больного в латеральной плоскости. Феномен «замерзания» проверяется при оценке начала ходьбы, а сохранность ходьбы — при поворотах и переходе в узких местах. Изменения длины шага, ритма, скорости и траектории движений конечностями могут отмечаться при двигательных и сенсорных нарушениях.
На основании клинического осмотра можно выявить один или несколько типов нарушения ходьбы: осторожную походку, нарушения ходьбы вследствие пареза, ригидности, атаксии, затруднения при поворотах (при изменении направления), феномен «замерзания», ходьбу со склонностью к падениям (неустойчивую походку), «причудливую» походку (таблица 2) [8]. У пациента могут наблюдаться проявления одного или более синдромов. Поскольку поддержание равновесия, поза и движения анатомически и физиологически взаимосвязаны, при многих заболеваниях одновременно нарушаются способность поддерживать равновесие и ходьба. Однако при некоторых нарушениях в клинической картине доминируют падения, в других случаях — нарушения движения. Следует заметить, что кроме синдромальной существует еще патофизиологическая (системная) классификация ходьбы (таблица 3) [8].
В практической деятельности могут встречаться весьма своеобразные нарушения, к которым, вне сомнения, относятся нарушения инициации ходьбы.
Ниже приводится описание случая нарушения инициации ходьбы у наблюдавшегося в нашей клинике пациента с прогрессирующим надъядерным параличом.
Таким образом, у пациента имелись следующие синдромы:
Выявленные нарушения свидетельствуют о диффузном поражении головного мозга, включая как подкорковые структуры, так и корковые отделы. Однако при этом можно отметить преимущественное поражение черного вещества, субталамического ядра, бледного шара, педункулопонтинного ядра, верхних бугорков четверохолмия, ядер шва, голубого пятна, ядер медиального продольного пучка, ядра Даркшевича, ядер моста и продолговатого мозга, подкорково-лобных связей и лобной коры (дополнительной моторной коры).
Следует подчеркнуть клинические особенности заболевания данного пациента, что крайне важно для дифференциальной диагностики: симметричное начало экстрапирамидных нарушений с преобладанием аксиальной ригидности, наличие в неврологическом статусе глазодвигательных нарушений, постуральной неустойчивости с частыми падениями, псевдобульбарных расстройств, когнитивные нарушения лобно-подкоркового типа, а также незначительный положительный эффект от препаратов леводопы.
К возникновению паркинсонизма у пожилых могут приводить различные заболевания центральной нервной системы, включая сосудистые поражения головного мозга, нормотензивную гидроцефалию, первичные и метастатические опухоли лобной и глубинной локализации, а также заболевания нейродегенеративного характера. Учитывая характер течения патологического процесса, особенности неврологических расстройств, данные параклинических методов исследования (особенно результаты МРТ головного мозга), можно исключить нормотензивную гидроцефалию, а также сосудистый или опухолевой генез имеющихся у пациента расстройств. Таким образом, причиной нарушений у нашего пациента явились нейродегенеративные заболевания, протекающие с явлениями паркинсонизма (прогрессирующий надъядерный паралич, мультисистемная атрофия, болезнь Паркинсона, кортикобазальная дегенерация, болезнь диффузных телец Леви).
Наиболее вероятным диагнозом является прогрессирующий надъядерный паралич [2-5, 7]. Существующие диагностические критерии прогрессирующего надъядерного паралича (синдрома Стила-Ричардсона-Ольшевского) включают начало заболевания после 40 лет, его прогрессирующее течение, наличие надъядерного паралича вертикального взора и выраженной постуральной неустойчивости с падениями на первом году болезни [7]. К признакам, подтверждающим диагноз прогрессирующего надъядерного паралича, но не являющимися обязательными для его постановки, относят симметричность акинетико-ригидного синдрома, более выраженную ригидность в аксиальной мускулатуре, патологическую установку шеи, возникновение когнитивных нарушений на ранних этапах болезни, отсутствие эффекта от препаратов леводопы, а также раннее развитие дизартрии и дисфагии.
Диагноз мультисистемной атрофии весьма маловероятен из-за отсутствия у нашего пациента характерной для этого заболевания «мультисистемности» — мозжечковых, пирамидных или вегетативных расстройств. Для болезни Паркинсона типично симметричное начало заболевания, доминирование в неврологическом статусе акинезии, ригидности и тремора покоя, а также положительный эффект от применения препаратов леводопы. Наличие кортикобазальной дегенерации также маловероятно, поскольку для этого заболевания не характерны аксиальная ригидность, глазодвигательные и псевдобульбарные расстройства. Еще одним заболеванием, о котором не следует забывать, осуществляя дифференциальную диагностику у пожилых больных с паркинсонизмом, является болезнь диффузных телец Леви. Однако она протекает с флюктуациями, выраженными когнитивными и двигательными нарушениями, деменцией и галлюцинациями.
В качестве основных в клинической картине заболевания у данного пациента следует рассматривать нарушения инициации ходьбы. J. Nutt [8] считает этот тип нарушений ходьбы одним из самых интригующих по феноменологии и патогенезу и подчеркивает, что он может возникать при различных по этиологии процессах (таблица 4). Нередко больные поднимаются и спускаются по лестнице лучше, чем двигаются по ровной поверхности. Движение может быть прервано при поворотах или проходе через дверь. Зрительные стимулы (например, веревка на полу) могут привести к остановке движения. Вопрос, заданный пациенту при движении, внезапный звук или неожиданное прикосновение могут привести к замедлению движения или к остановке. Пациент вынужден постоянно концентрировать внимание на ходьбе, любой отвлекающий фактор может спровоцировать прерывание движения. Для облегчения начала движения пациент может использовать различные приемы (ходьба по полоскам на полу, под музыку и т. п.), однако эти приемы обычно эффективны лишь некоторое время. Феномен «замерзания» не может быть объяснен какими-либо неврологическими нарушениями (слабостью, нарушениями проприоцепции или координации); нередко он рассматривается в рамках апраксии, однако у больных при специальном исследовании могут отсутствовать другие признаки апраксии, а у пациентов с двухсторонней апраксией походка может не меняться.
Выявленные у нашего больного нарушения можно рассматривать как нарушения ходьбы высшего уровня по типу лобно-подкорковой дисбазии, так как лобные доли, базальные ганглии и некоторые структуры среднего мозга тесно связаны между собой, и при их поражении или разобщении могут возникнуть сходные расстройства [9]. Выделяют несколько клинических вариантов лобно-подкорковой дисбазии. Для первого варианта характерно нарушение инициации и способности поддерживать движение: при попытке начать ходьбу ноги больного как будто «приклеиваются» к полу, чтобы сделать первый шаг он вынужден долго переминаться с ноги на ногу или раскачивать туловище и ноги в переднезаднем направлении, и только после этого пациент наконец делает несколько шаркающих шажков. Постепенно его шаг становится широким и уверенным. Однако при повороте, преодолении препятствия, прохождении через узкий проем, что требует переключения двигательной программы, больной может вновь внезапно «застыть». При этом его ноги останавливаются «как вкопанные», а туловище продолжает движение вперед, что может привести к падению. «Застывания» могут возникнуть и при отвлечении внимания, например при разговоре или неожиданном звуке. Трудности инициации иногда можно преодолеть с помощью внешних ориентиров, попросив больного идти по нарисованной линии, переступать через костыль или палку, совершить обходной маневр, например сдвинуться в сторону. Можно также руководить действиями пациента с помощью ритмичных команд, считая вслух, используя метроном или ритмичную музыку. Такие приемы обеспечивают произвольный корковый контроль над ходьбой и реализуются через премоторную кору. Этим же механизмом можно объяснить тот факт, что некоторым больным проще пройти по одной линии или подняться по ступенькам, чем двигаться по ровной поверхности. Второй вариант лобно-подкорковой дисбазии соответствует классическому описанию marsh a petit pas: походка становится шаркающей, шаги мелкими, неравномерными; площадь опоры оказывается увеличена; нарушается способность произвольно варьировать скорость ходьбы и длину шага; начало движений не затруднено.
Предполагаемый у нашего пациента прогрессирующий надъядерный паралич представляет собой спорадическое нейродегенеративное заболевание с преимущественным вовлечением подкорковых и стволовых структур, что проявляется сочетанием акинетико-ригидного синдрома с постуральной неустойчивостью, глазодвигательными нарушениями, псевдобульбарным параличом и деменцией лобно-подкоркового типа [2, 3, 5, 7]. В большинстве случаев дебют заболевания приходится на 55—70 лет, с возрастом риск заболеть увеличивается.
Прогрессирующий надъядерный паралич составляет 4—7% случаев паркинсонизма [5], причем у мужчин он встречается несколько чаще. Этиология заболевания до настоящего времени неизвестна. В единичных случаях прослеживается аутосомно-доминантный тип наследования с неполной пенетрантностью, однако генетический дефект до сих пор не идентифицирован.
По данным патоморфологического исследования выявляются атрофия ствола головного мозга, преимущественно среднего мозга и покрышки моста, мозжечка, расширение III и IV желудочков, депигментация черного вещества и голубого пятна, умеренная атрофия больших полушарий головного мозга (наиболее значительно — лобных и височных долей). При гистологическом исследовании отмечаются уменьшение числа нейронов, внутриклеточные включения, содержащие патологическую фосфорилированную нерастворимую форму тау-протеина, а также глиоз и демиелинизацию в области базальных ганглиев.
Развитие акинетико-ригидного синдрома при прогрессирующем надъядерном параличе обусловлено, прежде всего, дегенерацией дофаминергических нейронов в компактной части черного вещества, при этом их число снижается более чем на 80%. Отсутствие характерного для болезни Паркинсона тремора покоя связано с гибелью крупных холинергических вставочных нейронов в стриатуме (их численность снижается на 30—40%). В основе низкой эффективности препаратов леводопы лежит уменьшение плотности Д2-рецепторов в стриарной системе. Клиническое своеобразие, атипичность паркинсонического синдрома при прогрессирующем надъядерном параличе, вероятно, являются следствием дегенерации субталамического ядра и паллидума. Преобладание тонуса в аксиальной мускулатуре может быть объяснено поражением нейронов верхних бугорков четверохолмия, от которых берет начало тектоспинальный тракт. Разгибательную позу при ходьбе связывают с поражением интерстициального ядра Кахаля.
Нарушение саккадических движений глазных яблок возникает в результате поражения надъядерного отдела глазодвигательной системы, к которому относятся корково-стволовые связи, нейроны, расположенные в области ретикулярной формации моста и среднего мозга, срединного ядра шва, верхних холмиков четверохолмия. В норме саккады (быстрые, толчкообразные перемещения глазных яблок) генерируются клетками ретикулярной формации моста (в горизонтальной плоскости) и среднего мозга (в вертикальной плоскости), которые находятся под тормозным влиянием нейронов срединного ядра шва. При поступлении соответствующего импульса от лобной коры к клеткам верхних бугорков четверохолмия они генерируют тормозной импульс, идущий к срединному ядру шва, обеспечивая генерацию саккадического движения. При прогрессирующем надъядерном параличе страдают как корково-стволовые связи, так и нейроны верхних бугорков четверохолмия, что приводит к нарушению следящих движений глазных яблок преимущественно в вертикальной плоскости, за счет большего вовлечения в патологический процесс ядер среднего мозга, и угасанию быстрой фазы оптокинетического нистагма.
В дебюте заболевания выявляются постуральные нарушения с частыми падениями (у 60% больных), дизартрия (у 33%), олигобрадикинезия (у 13%), существенно реже встречаются застывания при ходьбе, дисфагия, паралич вертикального взора и изменения поведения [7]. По мере прогрессирования патологического процесса присоединяются и другие характерные для этого заболевания симптомы. Паркинсонизм проявляется акинетико-ригидным синдромом со свойственными прогрессирующему надъядерному параличу признаками: симметричным началом, преобладанием ригидности в аксиальной мускулатуре, прямой или разгибательной позой, отсутствием тремора покоя. Гипомимия имеет свои особенности — за счет спастического напряжения мимических мышц и ретракции век лицо приобретает выражение изумления с неподвижным взглядом. У 17% больных формируется ретроколлис, сохраняющийся в горизонтальном положении.
Нарушения ходьбы чаще носят характер подкорковой астазии. При этом в большей степени нарушаются постуральные синергии. Руки участвуют в акте ходьбы; длина и база шага не изменяются. На первый план в клинической картине выступает дискоординация движений ног и туловища, что приводит к резкому смещению центра тяжести относительно площади опоры и падениям (при несостоятельности постуральных синергий). Падения могут быть в любом направлении, но чаще назад. Повороты осуществляются всем туловищем и могут также заканчиваться падением. Реже нарушения ходьбы носят характер лобно-подкорковой дисбазии, для которой характерны нарушения инициации ходьбы, «застывания» или походка мелкими шажками. При проведении проб на постуральную устойчивость возникает ретропульсия.
Примерно у 50% больных может наблюдаться не связанная с применением препаратов леводопы мышечная дистония в виде блефароспазма, ретроколлиса, дистонии конечностей, которая бывает как двусторонней, так и асимметричной и чаще выражается в переразгибании большого и указательного пальца. Рано развиваются псевдобульбарные нарушения. Речь становится монотонной, замедленной, прерывистой, голос тихим и хриплым. Возникают затруднения при глотании как жидкой, так и твердой пищи.
Глазодвигательные нарушения проявляются ограничением амплитуды движения глазных яблок вверх и вниз. Ограничение вертикального взора вниз важно для диагностики прогрессирующего надъядерного паралича, так как этот симптом практически не встречается при других нейродегенеративных заболеваниях. Достаточно рано начинает проявляться замедление и быстрое истощение вертикальных саккадических движений, которое хорошо видно при быстром переведении взгляда с одной точки на другую в пределах поля зрения. Отсутствует или замедляется быстрая фаза оптокинетического нистагма, что отчетливо заметно при вращении перед глазами больного барабана с чередующимися черными и белыми полосами. Нарушается погашение вестибулоокулярного рефлекса (феномен «кукольных глаз») — при повороте головы глаза остаются фиксированными. На поздних стадиях заболевания развивается паралич вертикального взора — глазные яблоки остаются практически неподвижными, однако рефлекторные движения глаз сохраняются, что указывает на надъядерный характер поражения. В дальнейшем могут присоединяться нарушения и горизонтальных движений глазных яблок. По мере прогрессирования заболевания надъядерная офтальмоплегия может трансформироваться в тотальную офтальмоплегию — в результате поражения ядер глазодвигательных нервов.
Когнитивные нарушения носят нейродинамический, а также регуляторный характер и связаны с дисфункцией лобных долей. У больных отмечается замедленность мышления, нарушается способность оперировать приобретенными ранее знаниями, однако афазия, апраксия и агнозия отсутствуют. Нарушается способность планировать выполнение заданий, переходить с одного этапа на другой, появляются персеверации. Нарушения памяти также связаны с дисфункцией лобных долей, при этом отмечается высокая чувствительность следа памяти к интерферирующим воздействиям [5].
Заболевание, как правило, быстро прогрессирует. Обычно через три—пять лет с начала заболевания больные оказываются прикованы к постели. Продолжительность жизни таких пациентов может варьировать от пяти до 15 лет. Причиной смерти могут быть аспирационная пневмония, апноэ во сне и интеркурентные инфекции.
Диагностика прогрессирующего надъядерного паралича основывается на клинических данных, однако достоверный диагноз возможен лишь при выявлении на аутопсии типичных гистологических изменений.
Результаты параклинических методов исследования для диагностики прогрессирующего надъядерного паралича большого значения не имеют, однако проведение нейровизуализационного исследования — МРТ головного мозга — целесообразно у всех пациентов со впервые выявленным заболеванием, прежде всего для исключения объемного процесса, гидроцефалии или сосудистого поражения головного мозга. Изменения на магнитно-резонансных томограммах, свойственные прогрессирующему надъядерному параличу, появляются на поздних стадиях заболевания. К ним относят атрофию покрышки среднего мозга и верхних бугорков четверохолмия, расширение четверохолмной цистерны и задней части III желудочка. Кроме того, могут выявляться расширение IV желудочка, атрофия лобной, височной долей и мозолистого тела, снижение интенсивности сигнала в Т2-режиме МРТ от серого вещества, располагающегося около водопровода, и скорлупы.
Эффективных методов лечения прогрессирующего надъядерного паралича до настоящего времени не найдено. Применяют препараты леводопы 600–800 мг/сут с повышением дозы до 1500–2000 мг/сут, что примерно у 50% пациентов вызывает умеренный положительный эффект в виде уменьшения брадикинезии, дисфонии, ригидности, улучшения ходьбы. Амантадин в дозе 200–400 мг/сут способствует кратковременному улучшению у 15–20% больных. Учитывая, что в патогенезе клинических проявлений при этом заболевании значительную роль играют нарушения серотонинергических и норадренергических нейромедиаторных систем, целесообразно назначение препаратов, ингибирующих обратный захват серотонина и норадреналина, таких, как амитриптилин или мелипрамин 12,5–100 мг/сут, которые могут в некоторой степени снизить ригидность, глазодвигательные и постуральные нарушения, инсомнические расстройства, помогут больным частично избавиться от насильственного смеха и плача. Флуоксетин в дозе 10–40 мг/сут как селективный ингибитор обратного захвата серотонина может уменьшать постуральную неустойчивость. Использование препаратов, воздействующих на ацетилхолинергическую систему (например, донепезила в дозе 5 мг/сут), может уменьшить выраженность когнитивных нарушений, однако двигательные расстройства при этом могут усугубиться. Для повышения постуральной устойчивости применяется лечебная гимнастика. Коррекцию нарушений ходьбы проводят с помощью специальных приспособлений (например, очков с эффектом полос).
Таким образом, представленный случай иллюстрирует возможность возникновения нарушений ходьбы высшего уровня по типу лобно-подкорковой дисбазии у пациента с прогрессирующим надъядерным параличом. Генез подобных нарушений обусловлен поражением базальных ганглиев, лобных долей и их связей.
По вопросам литературы обращайтесь в редакцию.
И. В. Дамулин, доктор медицинских наук
Л. М. Антоненко
ММА им. И. М. Сеченова, Москва
Пациент Д., 70 лет, при поступлении предъявлял жалобы на постепенно нарастающие нарушения инициации ходьбы. При попытке начать ходьбу ноги как будто «приклеиваются» к полу, перед тем как сделать первый шаг больной долго переминается с ноги на ногу, зато, когда трудности удается преодолеть, шаг становится широким и уверенным. Однако при повороте, прохождении через дверной проем, переходе через проезжую часть улицы вновь неожиданно возникает «застывание», ноги останавливаются «как вкопанные», приходится за что-либо держаться, чтобы не упасть.
Заболевание началось около двух лет назад с вышеописанных нарушений ходьбы, также пациент отмечает частые падения. Через несколько месяцев присоединились нарушения почерка по типу микрографии. Спустя еще год появились ограничение вертикального взора и дисфония.
В неврологическом статусе: положительные рефлексы орального автоматизма, дисфония, легкий симметричный акинетико-ригидный синдром с преобладанием в аксиальной мускулатуре, ретропульсия при проведении толчковых проб, легкое ограничение вертикального взора вверх и вниз, замедление саккадических движений глазных яблок, погашение быстрой фазы оптокинетического нистагма. Однако на первый план в клинической картине выступают нарушения ходьбы: значительно затруднено начало движения, пациент долго переминается с ноги на ногу, пытаясь сделать первый шаг, облегчает начало ходьбы перешагивание через подставленную кем-то ногу, через палочку, в меньшей степени помогают словесные указания. После того как начальные трудности удается преодолеть, походка больного почти не отличается от походки здорового человека: прямая осанка, широкий шаг, сохранены содружественные движения рук. Однако внезапно ноги пациента останавливаются, а туловище продолжает по инерции движение вперед, что нередко приводит к падению. Застывания чаще возникают при повороте, перед дверным проемом, при прохождении по узкому пространству, т. е. в тех случаях, когда необходима быстрая смена двигательной программы. При этом пациенту легче подниматься по лестнице, идти по одной линии или нарисованным на полу полосам, когда есть дополнительная зрительная афферентация, чем двигаться по ровной поверхности.
Наличие постуральных расстройств у пациента было подтверждено при помощи постурографии и подометрии. По данным постурографии, у больного отмечалось увеличение частоты колебаний во фронтальной плоскости до 4,2 Гц. При подометрии выявлялось непостоянное асимметричное укорочение шага, база шага не расширена, был увеличен период опоры и укорочен период переноса.
При нейропсихологическом исследовании (к. м. н. В. В. Захаров) в сфере памяти выявлены легкие модально-неспецифические нарушения по типу повышенной тормозимости следа интерференции; в двигательной сфере — умеренно выраженные нарушения регуляторного характера по типу лобной импульсивности; в сфере мышления — выраженные дизрегуляторные нарушения в виде лобной импульсивности; восприятие, речь — без отчетливых нарушений. Выявленные расстройства расценивались как умеренные нарушения дизрегуляторного характера, указывающие на дисфункцию лобно-субкортикальных отделов головного мозга.
Проведенное параклиническое обследование — ЭКГ, УЗДГ магистральных артерий головы, лабораторные исследования — без отклонений от нормы.
При МРТ головного мозга очаговых изменений в веществе головного мозга не выявлено, боковые желудочки умеренно расширены, что свидетельствует об умеренной церебральной атрофии.
Назначение препаратов леводопы дало незначительный кратковременный положительный эффект, добавление к схеме лечения агониста дофаминовых рецепторов — пронорана, обладающего также норадренергическим эффектом, а также мидантана не привели к сколь-либо существенному улучшению состояния.