Серозная цистаденома поджелудочной железы что это такое
Серозная цистаденома поджелудочной железы что это такое
1. Общая характеристика:
• Основные диагностические признаки:
о Солитарное губкоподобное или типа пчелиных сот образование с центральным рубцом, от которого расходятся отростки
• Локализация:
о Обычно в теле и хвосте, 30% в головке железы
• Размеры:
о Размеры вариабельны, в среднем 4,9 см
о Гигантская серозная цистаденома (> 10 см) встречается редко
• Морфология:
о Дольчатое, четко отграниченное кистозное образование
о Подклассификация ВОЗ выделяет два морфологических типа:
— Серозные микрокистозные аденомы: типа пчелиных сот (20—40% случаев) или поликистозные
— Серозная олигокистозная аденома/макрокистозный вариант ( 2 см)
2. УЗИ при серозной цистаденоме поджелудочной железы:
• УЗИ в черно-белом режиме:
о Четко отграниченное дольчатое гетерогенное образование, создающее эффект заднего акустического усиления
о Как правило → картина солидного эхогенного образования, обусловленная наложением сигналов от мелких кист:
— Слабо эхогенное выглядящее солидным образование (множественное наложение сигналов многочисленных мелких кист)
— Мультикистозное образование, имеющее перегородки и выглядящий солидным компонент:
Анэхогенные кистозные зоны, обычно локализующиеся на периферии
Эхогенная зона в центре = центральный рубец (имеется в 30% случаев); ± кальциноз
— Макрокистозный вариант: анэхогенная киста ± несколько перегородок
о Расширение общего желчного протока и протока поджелудочной железы не характерно
• Цветовая допплерография:
о Повышенная васкуляризация септ
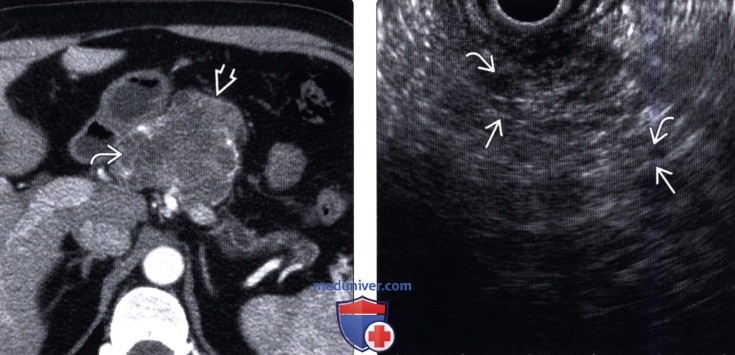
(Правый) У этого же пациента при эндоскопическом ультразвуковом исследовании визуализируется преимущественно эхогенное объемное образование; такая картина обусловлена наложением многочисленных акустических сигналов от бессчетного количества мелких кист и разделяющей их фиброзной стромы. После хирургической резекции подтвержден диагноз серозной цистаденомы поджелудочной железы.
3. КТ при серозной цистаденоме поджелудочной железы:
• Микрокистозная форма: классическая картина пчелиных сот:
о Тонкая стенка с контрастными септами, ограничивающими мелкие кисты:
— Скопление > 6 кист; каждая обычно 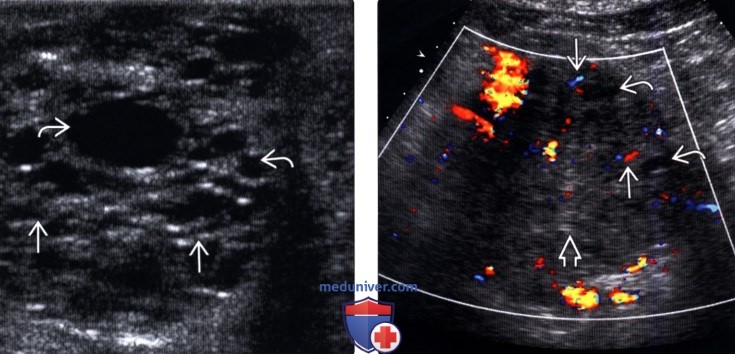
(Правый) При цветовой ультразвуковой допплерографии образования поджелудочной железы определяются центральная эхогенная зона и лежащие на периферии мелкие кисты; в разделяющих их перегородках регистрируется кровоток.
в) Дифференциальная диагностика серозной цистаденомы поджелудочной железы:
1. Псевдокиста поджелудочной железы:
• Наиболее часто встречающееся кистозное образование поджелудочной железы
• Скопление секрета поджелудочной железы, окруженное фиброзной капсулой
• Определяется четко отграниченная капсула, в отличие от не визуализирующейся стенки серозной цистаденомы
• Обычно однокамерная; перегородки, солидный компонент или центральный кальциноз отсутствуют
• Панкреатит- в настоящий момент или в прошлом
2. Муцинозная цистаденома поджелудочной железы:
• Многокамерное кистозное образование с эхогенными внутренними перегородками
• По результатам лучевых исследований может быть неотличима от макрокистозной серозной цистаденомы
• Чаще всего локализуется в хвосте поджелудочной железы
• Более толстая стенка с кальцинатами, для которых характерно периферическое положение
• Внутренний солидный компонент указывает на злокачественную опухоль
3. Внутрипротоковая сосочковая муцинозная опухоль:
• Низкозлокачественная опухоль, развивающаяся из главного протока поджелудочной железы или его боковой ветви
• Опухоль боковой ветви протока поджелудочной железы из-за расширения мелких ветвей протока напоминает серозную микрокистозную аденому
о Скопление мелких кист по типу виноградной грозди
о Сообщается с главным протоком поджелудочной железы
о Может быть множественной
• Может наблюдаться расширение протока поджелудочной железы
4. Кистозная нейроэндокринная опухоль:
• Солидное образование, не сопровождающееся расширением протоков поджелудочной железы
• Может содержать кистозные компоненты, содержащие геморрагический детрит и возникающие вследствие дегенерации или центрального некроза
• При серозной цистаденоме кровоизлияния наблюдаются редко
5. Карцинома протока поджелудочной железы:
• По сравнению с серозной цистаденомой встречается чаще
• Изредка наблюдается некроз или из-за развития фиброза формируется картина кистозной опухоли
• Отсутствие кальциноза
• Наблюдается расширение протока поджелудочной железы и/или общего желчного протока; окружение опухолью сосудов ± регионарные/отдаленные метастазы
6. Солидная псевдопапиллярная опухоль:
• Редкая опухоль, содержащая солидный и кистозный компоненты, с толстой капсулой и зонами некроза и кровоизлияния
• При серозной цистаденоме кровоизлияния в ткань опухоли наблюдаются редко
• Обычно развивается у молодых женщин
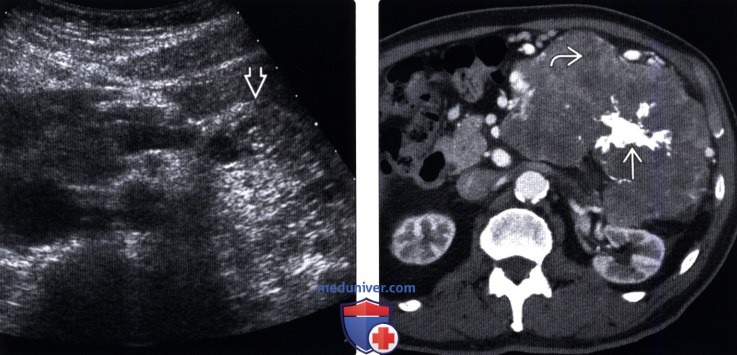
(Правый) При КТ с контрастным усилением на аксиальной томограмме в теле и хвосте поджелудочной железы визуализируется крупная дольчатая серозная цистаденома с низким коэффициентом ослабления, состоящая из мелких кистозных пространств и содержащая плотный звездчатой формы кальцинат центрального рубца.
1. Общая характеристика:
• Сопутствующая патология:
о Болезнь Гиппеля-Линдау: могут развиваться множественные серозные цистаденомы
• Как правило, не озлокачествляются
2. Макроскопические и хирургические особенности:
• Четко отграниченное округлое/овоидное кистозное образование с бугристой из-за выбухающих кист поверхностью
• Макроскопически на срезе:
о Губчатая структура, обусловленная наличием множества мелких кист (1-20 мм)
о Жидкость в кистах обычно прозрачная без слизистых сгустков:
— Редко-геморрагическое содержимое
о Расходящиеся от центрального рубца тонкие перегородки ± дистрофический кальциноз
3. Микроскопия:
• Кисты выстланы мелкими кубическими эпителиальными клетками с прозрачной цитоплазмой и минимальным количеством муцина:
о Богаты гликогеном; не отмечается ни клеточной атипии, ни фигур митоза
• Положительное окрашивание на эпителиальный мембранный антиген и высоко- и низкомолекулярный цитокератины
• Фиброваскулярные перегородки
• Прилегающая ткань поджелудочной железы: не изменена или очаговая атрофия
д) Клинические особенности:
1. Проявления серозной цистаденомы поджелудочной железы:
• Наиболее частые жалобы/симптомы:
о Обычно не вызывает жалоб или сопровождается неопределенными болями в животе
о Может сопровождаться тошнотой, рвотой, потерей веса, появлением пальпируемого образования, желтухой
о Другие жалобы/симптомы со стороны соседних органов (желудок, кишечник), связанные с наличием объемного образования
2. Демография:
• Возраст:
о Пациенты средней и пожилой возрастных групп (чаще всего)
о Средний возраст 61,5 лет
• Пол:
о М:Ж= 1:4
3. Эпидемиология:
о Кистозные новообразования поджелудочной железы встречаются редко
о Составляет 20% всех кистозных новообразований поджелудочной железы; лишь 1% от всех новообразований поджелудочной железы
4. Течение и прогноз:
• Клиническое течение-доброкачественное медленно растущее новообразование:
о Остаются стационарными в течение многих лет, рост очень медленный (около 0,12 см/год), осложнения отсутствуют
• В редких случаях опухоль становится агрессивной и вызывает развитие симптоматики (обычно крупные новообразования, локализующиеся в головке поджелудочной железы):
о Опухоли >4 см растут быстрее (около 2 см/год)
о Потенциальные осложнения: обструкция общего желчного протока или хронический обструктивный панкреатит, обструкция кишки; инвазия в окружающие структуры или сосуды
о Отдаленные метастазы или метастазы в регионарных лимфоузлах наблюдаются очень редко
• Прогноз:
о Прекрасный: традиционно считается, что опухоль не обладает потенциалом козлокачествлению
о Однако изредка встречаются местно-агрессивные или злокачественные подтипы опухоли (0,8%)
о В случаях агрессивного поведения опухоли или развития симптоматики после полного иссечения хирургическим путем при отсутствии опухолевых клеток в краях макропрепарата прогноз хороший
о После неполной резекции может рецидивировать
5. Лечение серозной цистаденомы поджелудочной железы:
• При бессимптомном течении, небольших размерах опухоли и уверенности в диагнозе возможна консервативная тактика лечения:
о Контроль каждые 6-12 месяцев, пока в течение двух лет новообразование не будет оставаться стабильным
• При развитии симптоматики и больших размерах опухоли → полное хирургическое иссечение:
о При отсутствии опухолевых клеток в краях макропрепарата выполнения контрольных лучевых исследований не требуется
е) Диагностическая памятка:
1. Следует учесть:
• Необходимо дифференцировать от других кистозных новообразований поджелудочной железы, таких, как псевдокисты или кистозные опухоли, способных малигнизироваться
2. Советы по интерпретации изображений:
• Четко отграниченное дольчатое кистозное новообразование, состоящее из многочисленных мелких кист (1-20 мм), разделенных тонкими богато васкуляризованными перегородками
ж) Список использованной литературы:
1. But DY et al: То fine needle aspiration or not? An endosonographer’s approach to pancreatic cystic lesions. Endosc Ultrasound. 3(2):82-90, 2014
2. Dewhurst CE et al: Cystic tumors of the pancreas: imaging and management. Radiol Clin North Am. 50(3):467-86, 2012
3. Kucera JN et al: Cystic lesions of the pancreas: radiologic-endosonographic correlation. Radiographics. 32(7):E283-301,2012
4. Choi JY et al: Typical and atypical manifestations of serous cystadenoma of the pancreas: imaging findings with pathologic correlation. AJR Am J Roentgenol. 193(1):136-42, 2009
Редактор: Искандер Милевски. Дата публикации: 9.11.2019
Доброкачественные опухоли поджелудочной железы
Введение
Подробнее о строении и функциях поджелудочной железы см. в материале «Панкреатит»
Прежде всего, вспомним основные различия между доброкачественными и злокачественными, раковыми опухолями. Доброкачественные неоплазии (новообразования) и гиперплазии (разрастания) сохраняют определенное гистологическое сродство с тканью, в которой начинается аномальный рост; увеличиваются в размерах сравнительно медленно, иногда десятками лет; не обнаруживают тенденций к метастазированию и прорастанию в окружающие ткани; в большинстве случаев рост доброкачественной опухоли не сопровождается неоваскуляризацией (образованием собственной системы кровоснабжения). Злокачественные неоплазии, соответственно, характеризуются противоположным набором свойств.
К сожалению, в гастроэнтерологической, эндокринологической, онкологической практике рак поджелудочной железы встречается на порядки чаще, чем доброкачественные опухоли той же локализации; в общем объеме учитываемой онкопатологии поджелудочной железы доля доброкачественных неоплазий не превышает одной десятой процента (по другим оценкам, еще меньше). Однако такие опухоли составляют значимую проблему, – не только потому, что наблюдаются достаточно редко, но и вследствие весьма своеобразной, в некоторых случаях, симптоматики (см. ниже), что в совокупности может приводить к диагностическим затруднениям и ошибкам.
Причины
Этиопатогенез доброкачественных панкреатических неоплазий на сегодняшний день неизвестен. Насколько можно судить по имеющейся статистике, от пола заболеваемость не зависит. Подтвержденными факторами риска выступают табакокурение и систематическое употребление спиртосодержащих напитков; наличие хронического панкреатита и метаболических расстройств; увлечение жирными, пряными, острыми блюдами с преобладанием мяса и дефицитом богатой витаминами растительной пищи; иррегулярность питания; вредоносные экологические факторы.
Активно изучается степень значимости наследственного фактора в структуре возможных причин и провокаторов.
Симптоматика
Поджелудочная железа относится к железам смешанной секреции. Экзокринные ткани находятся в области более объемной головки, прилегающей к двенадцатиперстной кишке, – куда через специальные протоки и выводятся панкреатические пищеварительные ферменты. Эндокринные островки Лангерганса сосредоточены преимущественно в хвостовой части железы; поджелудочная железа секретирует в системный кровоток инсулин, глюкагон, грелин, панкреатический пептид, соматостатин, гастрин и, возможно, некоторые другие биоактивные вещества-регуляторы. В целом, этот орган играет одну из ключевых ролей в жизнедеятельности организма и выполняет множество функций, любая из которых может пострадать в зависимости от локализации и характера неоплазии.
Опухоли в экзокринных отделах, вспомогательных тканях или строме (ткани-каркасе для функциональных клеток) обычно развиваются бессимптомно, – по крайней мере, до тех пор, пока не достигнут достаточно больших размеров и не начнут оказывать ощутимое, а иногда и весьма болезненное механическое давление на смежные структуры и органы. К такого рода неоплазиям относятся гемангиомы, липомы, невриномы, лейомиомы, фибромы, – растущие, соответственно, из сосудистых стенок, жировой ткани, оболочек нейронов, мышечных волокон, соединительной ткани.
Крупная (свыше пяти сантиметров) доброкачественная опухоль поджелудочной железы может вызывать неспецифические боли опоясывающего или иррадиирующего характера; в редких случаях механическое сдавление желчевыводящих протоков или других просветов ЖКТ может стать причиной желтушности, диспепсии или даже кишечной непроходимости.
Иная картина наблюдается в тех случаях, когда доброкачественная опухоль развивается в эндокринных структурах железы и вырабатывает гормоны. Такая гормонпродуцирующая нейроэндокринная неоплазия называется в зависимости от того, какие именно клетки составляют ее основу и какой гормон они секретируют. В частности, встречаются инсуломы, глюкагономы, гастриномы и пр. Около трех четвертей всех подобных случаев приходится на инсуломы и сопровождается повышенной секрецией инсулина, – что вызывает каскадный гормональный дисбаланс с преобладающей симптоматикой гипогликемии: гипергидроз, тотальная слабость, тахикардия, эмоциональная неустойчивость, раздражительность, чувства голода, тревоги, страха. Для пациентов с такими опухолями характерно быстрое «беспричинное» нарастание массы тела. В наиболее тяжелых случаях гипогликемия может вылиться в коматозное состояние.
Соответственно, при глюкагономе наблюдается обратная, гипергликемическая симптоматика: больные худеют, на шелушащейся коже появляется эритематозная сыпь, воспаляются слизистые, – в целом, развивается клиника сахарного диабета.
Гастриномы форсируют секреторную активность желудка и характеризуются терапевтически резистентными изъязвлениями тонкого кишечника, болевым синдромом, диспепсией, нарушениями кишечной перистальтики и всасывающей функции.
Диагностика
Бессимптомные опухоли поджелудочной железы обычно обнаруживаются случайно (например, при профилактическом УЗИ органов брюшной полости) и требуют уточняющей диагностики. Гормонпродуцирующие неоплазии, как показано выше, могут вызывать весьма специфические симптомокомплексы, что зачастую становится поводом для консультаций у различных профильных специалистов, прежде чем будет идентифицирована истинная причина.
Обязательно назначаются клинический и биохимический анализы крови, анализ на онкомаркеры, анализ концентрации гормонов и т.д.
Из инструментальных методов наиболее информативны томографические исследования (КТ и МРТ). Ультразвуковое исследование безопасней, но и разрешающая способность существенно ниже, что делает УЗИ практически бесполезным в диагностике опухолей малого или микроскопического размера. В некоторых случаях назначается сцинтиграфия или ангиография, ЭРХПГ (эндоскопическая ретроградная холангиопанкреатография), диагностическая лапароскопия. В целях дифференциации со злокачественной аденокарциномой может быть отобран биоптат для гистологического анализа.
Лечение
Случайно обнаруженная небольшая доброкачественная опухоль поджелудочной железы может и не потребовать никакого медицинского вмешательства, – если она не является гормонпродуцирующей и растет очень медленно, не вызывая ни субъективного дискомфорта, ни физиологических расстройств. В этих случаях ограничиваются периодическим наблюдением и визуальным контролем (УЗИ или томография). Злокачественное перерождение (малигнизация) для таких новообразований является скорее исключением, чем распространенной тенденцией.
В более сложных и тяжелых ситуациях (например, множественные гормонально активные неоплазии, крупные опухоли с механическим нарушением циркуляции желчи и ферментов, угроза малигнизации) производится то или иное хирургическое вмешательство: частичная резекция поджелудочной железы (в отдельных случаях – вместе с двенадцатиперстной кишкой), вылущивание опухоли (энуклеация), селективная эмболизация, деструкция с помощью киберножа и т.д. Если операция по каким-либо причинам противопоказана, подбирается и назначается паллиативное лечение с целью поддержания нормального гормонального и ферментного баланса.
Прогноз, как правило, благоприятный.
Киста поджелудочной железы
Лечение кисты поджелудочной железы в Университетской клинике МГУ им. М.В. Ломоносова.
Выявленные «признаки хронического панкреатита» при УЗИ органов брюшной полости настораживают пациента и вызывают у него много вопросов к врачу. А если УЗИ выявило кисту поджелудочной железы или очаговое образование в ней – такой результат вызывает у пациента страх. Ведь существует мнение, что опухоли поджелудочной железы, даже маленькие, быстро разрастаются и перерождаются в рак. И это отчасти правда. Многие кистозные образования поджелудочной железы имеют высокий риск (до 60%) озлокачествления. Но не все.
Киста поджелудочной железы – собирательное понятие очаговых, полых образований в железе, содержащих жидкость. По степени доброкачественности их делят на:
2. Опухолевые кисты
ЗЛОКАЧЕСТВЕННЫЕ (однозначно требующие радикального, хирургического лечения)
Отдельно выделяются нейроэндокринные опухоли поджелудочной.
Кисты поджелудочной железы появляются по разным причинам, могут иметь разное строение, от которого зависит степень их опасности и план лечения. Самая частая их причина (но не единственная) – хронический панкреатит.
Нельзя только по УЗИ или МРТ и тем более по жалобам однозначно определить тип опухоли. Понадобятся дополнительные, часто технически сложные исследования для точного диагноза. Это и цитологические, и молекулярные и исследования генетических маркеров.
Как диагностируют кисты поджелудочной железы
Чаще всего эти образования выявляются случайно, при УЗ или МРТ обследовании по поводу других заболеваний или при диспансерном наблюдении.
Жалоб в большинстве случаев у пациента нет. Если же они появляются – это свидетельствует о большом размере новообразования или его инвазивном росте.
Самый распространенный симптом – это боль (в животе или спине, или опоясывающая боль).
Также могут присутствовать:
Инструментальные исследования при кистах ПЖЖ:
1. Эндоскопическое УЗИ (ЭУЗИ). Исследование, когда УЗ датчик вводится в просвет двенадцатиперстной кишки и максимально приближается к очагу. В специализированных, крупных центрах возможно проведение Эндо Узи с контрастированием. Во время ЭУЗИ по показаниям можно провести биопсию опухоли для цитологического исследования (ЭУЗИ+ТИА). При явных признаках малигнизации биопсия кисты противопоказана.
3. КТ органов брюшной полости
4.Эндоскопическая ретрохолангиопанкреатография – проводится при строго определенных показаниях, требует введения контраста.
Содержимое кисты обязательно исследуется цитологически, а также на маркеры опухолей.
Сыворотка крови при кистах: проводится анализ липазы, амилазы, CA-19-9.
Перечень признаков высокого риска перерождения кисты в рак
Есть список «тревожных» признаков кисты ПЖЖ, которые послужат сигналом к безотлагательному, хирургическому лечению:
Имеет важное значение неблагополучный семейный анамнез пациента (наличие рака ПЖЖ у родственников), высокий уровень маркера CA-19-9; низкий уровень липазы и амилазы, возникновение сахарного диабета в ближайшем периоде; возраст, избыточный вес, мутации в определенных генах, быстрый рост опухоли (более 5 мм за 2 года), дисплазия более 30% клеток в цитологическом исследовании содержимого кисты.
Все обследования призваны выявить степень опасности кисты и ответить на один вопрос: оперировать или не оперировать?
Если тревожных признаков нет, киста поджелудочной железы подлежит регулярному наблюдению, контролю и не более.
Если есть доводы о злокачественности кисты – однозначно необходима операция.
Оперативно и очень эффективно лечатся и псевдокисты.
Лечение кист поджелудочной железы
При наличии неблагоприятных прогностических знаков лечение кист ведется хирургическим способом. В зависимости от локализации, вида кистозного образования и прогноза выбирается тип операции.
1. Эндоскопическое дренирование полости кисты.
Проводится при наличии доброкачественных кист (псевдокист) Специальной полой трубочкой, установленной под УЗ контролем, содержимое кисты выводится или в полость желудка, или в полость 12-ПК (двеннадцатиперстной кишки), или в тонкую кишку. Введение дренажа проводится через желудок эндоскопом, без разрезов на коже. Операция позволяет вывести жидкость из полости кисты, устранить боль и отек. Как правило, спустя несколько недель полость кисты ликвидируется, дренаж убирают и происходит выздоровление.
2. Наружное дренирование кисты.
На переднюю стенку живота выводится дренаж из поджелудочной железы. Сейчас такое вмешательство проводится редко, в крайних случаях, и носит больше паллиативный характер (вынужденная мера для облегчения состояния пациента).
3. Панкреатодуоденальная резекция поджелудочной железы.
Операция, к которой прибегают при диагностированном раке (злокачественных кистах) головки поджелудочной железы. Доступ к органу может быть через разрез на передней брюшной стенке (открытый доступ) или эндоскопический – через несколько проколов.
У вмешательства есть модификации и несколько вариантов выполнения (операция Уиппла, расширенная панкреатодуоденальная или гастропанкреатодуоденальная резекция, которые выбираются консилиумом врачей для достижения оптимальных результатов.
4. Расширенная тотальная панкреатэктомия – удаление поджелудочной железы.
5. Дистальная панкреатэктомия (при опухолевых кистах тела или хвоста поджелудочной желеы).
Все перечисленные виды вмешательств технически сложны, требуют участия бригады опытных хирургов, постоянно работающих с данной проблемой.
В клинике МГУ доступно хирургическое лечение в любом объеме, как эндоскопические, так и с традиционным доступом, радикальные и органосберегающие.
Хирургические способы лечения кист поджелудочной железы относятся к высокотехнологичным видам лечения ВМП и доступны пациентам по квотам МЗ РФ или по ОМС в нашей клинике.
Серозная цистаденома поджелудочной железы что это такое
Российский научный центр хирургии им. Б.В. Петровского РАМН, Москва
Отделение хирургии печени, желчных путей и поджелудочной железы Российского научного центра хирургии им. акад. Б.В. Петровского РАМН, Москва
ФГБНУ «РНЦХ им. акад. Б.В. Петровского», Москва, Россия
Отделение хирургии печени, желчных путей и поджелудочной железы Российского научного центра хирургии им. акад. Б.В. Петровского РАМН, Москва
Отделение хирургии печени, желчных путей и поджелудочной железы Российского научного центра хирургии им. акад. Б.В. Петровского РАМН, Москва
Истинные кистозные опухоли поджелудочной железы
Журнал: Хирургия. Журнал им. Н.И. Пирогова. 2010;(3): 4-10
Скипенко О. Г., Пономарь С. А., Беджанян А. Л., Секачева М. И., Абдуллаев А. Г. Истинные кистозные опухоли поджелудочной железы. Хирургия. Журнал им. Н.И. Пирогова. 2010;(3):4-10.
Skipenko O G, Ponomar’ S A, Bedzhanyan A L, Sekacheva M I, Abdullaev A G. True cystic tumors of the pancreas. Khirurgiya. 2010;(3):4-10.
Российский научный центр хирургии им. Б.В. Петровского РАМН, Москва
Российский научный центр хирургии им. Б.В. Петровского РАМН, Москва
Отделение хирургии печени, желчных путей и поджелудочной железы Российского научного центра хирургии им. акад. Б.В. Петровского РАМН, Москва
ФГБНУ «РНЦХ им. акад. Б.В. Петровского», Москва, Россия
Отделение хирургии печени, желчных путей и поджелудочной железы Российского научного центра хирургии им. акад. Б.В. Петровского РАМН, Москва
Отделение хирургии печени, желчных путей и поджелудочной железы Российского научного центра хирургии им. акад. Б.В. Петровского РАМН, Москва
Введение
Эпителиальные кистозные опухоли поджелудочной железы (ПЖ) представляют группу истинных кистозных новообразований, основным морфологическим признаком которых является наличие внутренней эпителиальной выстилки. Последние 20 лет благодаря усовершенствованию и появлению новых неинвазивных методов диагностики число больных с кистозными опухолями ПЖ значительно выросло. Число резекций ПЖ по поводу кистозных опухолей в некоторых специализированных центрах достигает 30% общего количества резекций органа [34]. Вместе с тем, несмотря на высокую чувствительность неинвазивных методов диагностики в выявлении кистозных опухолей ПЖ, определение характера кистозного новообразования на дооперационном этапе остается главной задачей, которая может быть решена только в случае полного удаления всей кистозной опухоли. В связи с этим методом выбора лечения больных с кистозной опухолью ПЖ является хирургический.
Материал и методы
Проведен ретроспективный анализ обследования и хирургического лечения 41 больного с поражением ПЖ эпителиальной кистозной опухолью за период с 1984 по 2009 г. Обязательным условием для включения пациентов в исследование было гистологическое подтверждение диагноза.
Большинство больных с кистозной опухолью ПЖ составили женщины (39, или 94,6%). Средний возраст пациентов 50,7 года (от 29 до 73 лет). Средний размер кистозных опухолей ПЖ был довольно большим и во всех группах, кроме внутрипротоковой папиллярно-муцинозной, составил около 10 см (табл. 1).
Анатомическая локализация кистозных опухолей в группе серозных и злокачественных форм была относительно схожей по дистальному или проксимальному расположению (см. рисунок). 
Клиническое обследование пациентов в предоперационном периоде включало изучение жалоб и анамнеза заболевания. Обращали особое внимание на наличие в анамнезе признаков острого или хронического панкреатита. Лабораторное исследование включало общие анализы крови и мочи, биохимический анализ крови и исследование уровня опухолевых маркеров в сыворотке крови: карбоангидратного антигена 19-9 (СА 19-9) и канцероэмбрионального антигена (СЕА).
Пациентам с кистозной опухолью ПЖ проводили комплексное инструментальное исследование. На первом этапе выполняли ультразвуковое исследование в В-режиме и дуплексное сканирование с цветовым допплеровским картированием органов гепатопанкреатодуоденальной зоны. На втором этапе пациентам делали компьютерную томографию с внутривенным болюсным контрастированием сосудов и органов брюшной полости.
Наибольшее внимание во время исследований уделяли следующим параметрам: локализации и размеру кистозной опухоли, характеру ее стенки (внутреннему и наружному контуру, толщине, наличию вегетаций или сосочков), наличию перегородок внутри опухоли, наличию участков кальцификации в стенке или во внутренних перегородках кисты, контрастированию перегородок, состоянию окружающей паренхимы железы, диаметру вирсунгова протока и наличию его связи с кистозной опухолью, взаимоотношению опухоли с соседними органами и сосудами, состоянию регионарных лимфатических узлов и наличию отдаленных метастазов в печени.
При трудностях определения типа кистозной опухоли или при подозрении на ее сообщение с протоковой системой ПЖ выполняли магнитно-резонансную панкреатохолангиографию или эндоскопическое ультразвуковое исследование. Морфологический диагноз кистозной опухоли ПЖ устанавливали после планового гистологического исследования, он был подтвержден в нескольких случаях иммуногистохимическим исследованием удаленного макропрепарата.
Хирургические вмешательства выполнены 37 пациентам с кистозной опухолью ПЖ (табл. 2). 
При анализе статистических данных определяли средние значения и стандартные отклонения.
Результаты
Отдаленные результаты прослежены у 76% пациентов (24 больных с доброкачественной кистозной опухолью и 4 с инвазивной цистаденокарциномой). Продолжительность наблюдения колебалась от 6 мес до 10 лет (в среднем 87,3 мес).
Обсуждение
Кистозные опухоли ПЖ представляют собой группу редких новообразований и, по данным литературы, составляют 1-1,5% всех первичных опухолей железы [8, 10, 13]. Эта разновидность опухолей обладает широким колебанием потенциала вплоть до злокачественной трансформации. Наше понимание кистозных новообразований основано на их классификации Всемирной организацией здравоохранения, опубликованной в 1996 г. [27].
Клинические проявления кистозных опухолей скудны и неспецифичны. В 68,3% наблюдений пациенты жаловались на чувство боли или дискомфорта в животе, похудание и диарею. Присутствие симптомов у больных с кистозной опухолью ПЖ увеличивает риск наличия злокачественного новообразования, но отсутствие клинических проявлений вовсе не исключает вероятность малигнизации [25]. Физикальное обследование пациентов позволило в 46,3% наблюдений выявить при пальпации плотноэластическое, слегка болезненное, с четкими контурами, округлой формы образование, локализующееся чаще всего в верхнем отделе брюшной полости, при этом размер опухоли у всех больных превышал 13 см.
К сожалению, клинико-анамнестические, лабораторные методы исследования имеют невысокую диагностическую ценность, поэтому основную роль в диагностике кистозных опухолей ПЖ играют инструментальные методы [4, 11]. Визуализация ПЖ при ультразвуковом исследовании ввиду глубокого анатомического расположения органа в забрюшинном пространстве и нередко из-за интерпозиции петель тонкой или толстой кишки, заполненных газом, порой является трудной задачей. Чувствительность этого метода в определении варианта кистозной опухоли составляет 53% [5], поэтому методом выбора в обследовании больных с кистозными опухолями ПЖ следует считать КТ, так как этот метод обладает большей чувствительностью и специфичностью [3, 23, 44]. Несмотря на высокую чувствительность, диагностическая точность КТ при дифференцировке кистозных новообразований варьирует от 20 до 90% [8]. В сложных ситуациях для дифференциальной диагностики могут быть использованы магнитно-резонансная панкреатохолангиография и эндоскопическое ультразвуковое исследование.
Кистозные опухоли ПЖ являются хирургическим заболеванием. В прошлом многие авторы пропагандировали агрессивный подход в лечении всех кистозных опухолей ПЖ из-за отсутствия надежных диагностических критериев, позволяющих точно определить либо исключить злокачественный характер новообразования [19, 32, 33, 38].
В настоящее время во многих медицинских центрах тактика стала менее агрессивной. Современное лечение кистозных опухолей ПЖ должно базироваться на сравнительной оценке степени риска и пользы хирургического вмешательства, которое первично определяется риском злокачественности новообразований, с хирургическими последствиями самой операции [6, 8, 13].
Всем больным с муцинозной кистозной опухолью с учетом ее склонности к злокачественной трансформации показано обязательное хирургическое вмешательство [14, 18, 25, 41]. Пациенты с серозной цистаденомой диаметром менее 3-4 см со средним или высоким риском оперативного вмешательства могут находиться под наблюдением. Такой подход связан с низким потенциалом этих кистозных опухолей к злокачественной трансформации. Данные пациенты подлежат активному клиническому и радиологическому наблюдению.
В случае малигнизации опухоли или ее быстрого роста следует обсуждать вопрос об оперативном вмешательстве [12, 16, 34, 43]. По результатам исследования C. Lee и соавт. [29], даже в этой группе новообразований в 3,3% наблюдений присутствует скрытая малигнизация, что требует выполнения операции у всех больных с подозрением на кистозную опухоль. Таким образом, вопрос о наблюдении пациентов с кистозным новообразованием ПЖ на сегодняшний день продолжает оставаться предметом дискуссии.
Главным принципом хирургического лечения доброкачественной кистозной опухоли ПЖ является ее удаление, которое достигается путем резекции органа либо энуклеации. Это заключение основано на хороших отдаленных результатах как первого, так и второго хирургического пособия [24]. На выбор вмешательства влияют локализация и размер опухоли, ее взаимоотношение с протоковой системой и сосудами ПЖ.
Локализация опухоли диктует вариант резекции ПЖ. При проксимальном расположении новообразования производится классическая панкреатодуоденальная резекция, а локализация цистаденомы в теле или хвосте требует осуществления дистальной резекции органа. Лапароскопическая технология может быть хорошей альтернативой при таком поражении железы опухолью маленького или среднего размера [25].
Спорным остается вопрос о возможности энуклеации муцинозной кистозной опухоли. Существует мнение, что энуклеацию у таких больных можно считать адекватной операцией, имеющей хорошие отдаленные результаты [40]. Вместе с тем энуклеация муцинозной опухоли с онкологических позиций спорна из-за выявления участков с различной степенью дисплазии и отсутствия диагностических методов, позволяющих определить или исключить наличие очагов малигнизации в самой опухоли [30, 35].
В нашем исследовании энуклеация муцинозной и серозной кистозных опухолей была выполнена в 10 наблюдениях. Признаков рецидива новообразования в отдаленном периоде не установлено. Полагаем, что при локализации новообразования на поверхности железы, небольшом ее размере и полной уверенности в отсутствии малигнизации можно планировать энуклеацию опухоли или локальную резекцию железы со срочным гистологическим исследованием удаленного макропрепарата. По нашим данным, подобные условия для энуклеации цистаденомы имели место у 27% пациентов, уступая резекции ПЖ (73%). Необходимо подчеркнуть, что относительным недостатком энуклеации кистозной опухоли считается развитие наружных панкреатических свищей [40].
Хирургическое лечение больных с цистаденокарциномой должно включать выполнение только стандартных резекций органа. Вопросы лимфодиссекции и адъювантной химиотерапии в настоящее время остаются нерешенными [14]. Наблюдение за этой группой больных обязательно с применением компьютерной или магнитно-резонансной томографии каждые 3 мес для выявления местных или отдаленных рецидивов заболевания и решения вопроса о дальнейшей тактике [2, 41].
Отдаленные результаты хирургического лечения больных с доброкачественной серозной и муцинозной кистозными опухолями ПЖ в нашем исследовании являются хорошими и коррелируют с данными других авторов [36, 45, 46]. Все пациенты живы, за исключением одной больной, которая умерла через 8 лет после операции от сопутствующего заболевания. Наблюдения за больными после радикального удаления доброкачественной серозной или муцинозной кистозной опухоли не требуется, поскольку рецидивов подобных опухолей в отдаленном периоде не отмечается [14, 21].
Таким образом, в настоящее время возможности выявления кистозных опухолей ПЖ значительно расширились, но сохраняются трудности в определении типа новообразований на дооперационном этапе. Муцинозные кистозные опухоли являются показанием к хирургическому лечению. При размере серозной цистаденомы менее 3-4 см и среднем или высоком риске оперативного вмешательства можно осуществлять наблюдение больных. Объем оперативного вмешательства (резекция либо энуклеация) при доброкачественных кистозных опухолях определяется такими факторами, как размер, взаимоотношение новообразования с паренхимой, протоковой системой и сосудами органа. Отдаленные результаты хирургического лечения пациентов с доброкачественным кистозным новообразованием являются хорошими, в то время как результаты лечения больных с цистаденокарциномой остаются неудовлетворительными. Результаты лечения больных с доброкачественной кистозной опухолью ПЖ указывают на реальную возможность полного излечения, тогда как при наличии инвазивной цистаденокарциномы результаты неудовлетворительные, что подчеркивает важность ранней постановки диагноза и выбора адекватного объема хирургического вмешательства у этой группы пациентов.