Сильно растянут желудок что делать
Мифы похудения: растянутый желудок
Каждый человек замечал: как только он начинает регулярно больше есть, перестает наедаться прежним количеством еды. Значит, желудок растянулся и теперь висит, как большая авоська, требуя наполнения и вызывая голод. Переходя на маленькие порции еды, мы его сжимаем обратно. Миф о растянутом желудке — один из самых старых. Разбираемся, что на самом деле происходит!
Аппетитом человека (голодом и чувством насыщения) управляет мозг. В гипоталамусе находится центр насыщения, и по умолчанию он настроен на чувство голода. Переключить его на чувство сытости могут разные сигналы, которые считывают разные рецепторы и отправляют в на обработку «вверх». Так работают некоторые гормоны, которые после поступления пищи вырабатывает желудок или двенадцатиперстная кишка. Так работает повышенный уровень глюкозы и аминокислот крови после еды. Свои сигналы сытости производят и жировые клетки с помощью гормона лептин. Получая эти сигналы, мозг понимает, что еда пришла, энергия есть, поэтому голод можно временно выключить.
Чем больше еды поступает в организм, тем больше стимулируются рецепторы. Но организм устроен так, что на любое сильное и продолжительное воздействие он притупляет чувствительность — будь то кофе, наркотики или банальное количество еды. Со временем чувствительность к сигналам сытости снижается, и человек перестает наедаться меньшим количеством еды, хотя раньше ее хватало. Так что для отключения голода требуется бОльшая «доза», и люди начинают больше есть.
Растяжение желудка
Механическое растяжение желудка — тоже один из сигналов, которые считывают рецепторы на его стенках и отправляют в центр насыщения в гипоталамусе. По времени это занимает около 20 минут, поэтому худеющим рекомендуется есть медленнее. Так можно раньше почувствовать насыщение и не съесть слишком много.
Объем желудка — примерно 200-500 мл, в зависимости от конкретного человека. Желудок страдающего ожирением в опустошенном виде не больше желудка стройного человека. Это эластичный орган: когда еда поступает, он растягивается. Когда она покидает его, — сжимается до обычного размера. Если поступит за раз очень много еды, он растянется очень сильно. Но потом все равно сожмется обратно. Так, максимальный объем желудка при растяжении — около 4 литров. Ну а обычный прим пищи увеличивает его до 1.7-2 литров.
Еда не растягивает желудок, механически давя на стенки. Скорее, стоит говорить о расслаблении желудка и увеличении его емкости, и за это отвечает нервная система. Стенки желудка — это мышцы, которые, как и любая мускулатура тела, управляются нервной системой. На стенках желудка есть много рецепторов. При поступлении еды тонус мышц желудка снижается и он рефлекторно расслабляется. Если человек съест непривычно много для себя за один раз, рецепторы на стенках желудка быстро среагируют и отправят сигнал в мозг о выключении голода. Человек испытает чувство переполнения, ощущения, что еда находится на уровне гола, вплоть до тошноты.
Если начать есть огромные порции регулярно, стоп-сигнал отодвигается, рецепторы теряют чувствительность и не отправляют в гипоталамус сгнал о сытости, поэтому человек может есть больше и дольше не чувствует насыщения. Таким образом, речь идет скорее об увеличении емкости желудка в каждом приеме пищи, это результат потери чувствительности рецепторов от постоянной их их стимуляции. Но как только еда выходит из желудка в кишечник, желудок возвращается в свой исходный, обычный размер.
Ушивание желудка
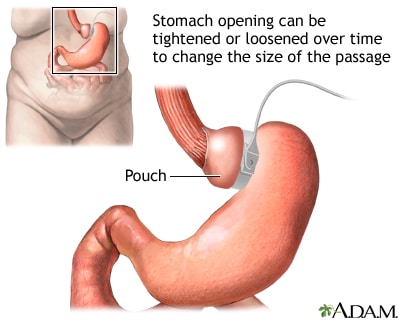
Операции по ушиванию желудка популярны среди людей с ожирением. Самая простая: на него ставят сужающее кольцо и делят его на два неравных отдела с узким проходом между ними. Из-за этого еда медленнее покидает верхнюю камеру, и человек чувствует насыщение.
Практикуется так же ушивание желудка с созданием мешочка из верхней части, который напрямую подсоединяется к тонкому кишечнику. Это не отрезание «растянувшейся части», а уменьшение желудка через его деление на две камеры, после чего «рабочей» остаётся только одна. В результате насыщение наступает небольшого количества еды.
Иногда отрезают часть, но это не «лишняя» часть растянутых стенок желудка, а обычный желудок делают меньше.
Так ограничивают как потребление пищи, так и количество калорий и питательных веществ.
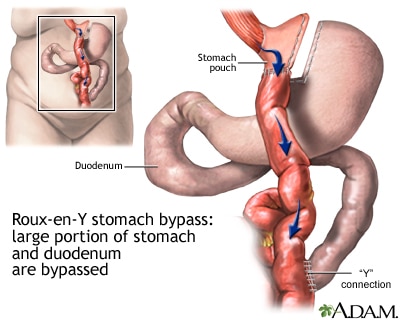
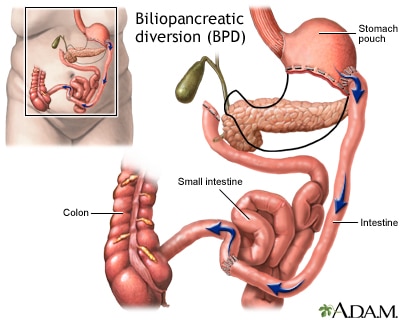
Маленький мешочек, который остается, соединен непосредственно с конечным сегментом тонкого кишечника, полностью минуя верхнюю часть тонкого кишечника. Остается общий канал, в котором смешиваются желчные и панкреатические пищеварительные соки перед входом в толстую кишку. Человек теряет вес, так как большая часть калорий и питательных веществ направляются в толстую кишку, где они не всасываются.
Выводы
Когда мы едим больше, мы начинаем хотеть есть еще больше и уже не наедаемся меньшим количеством еды. В этом смысле, нет разницы, как это человек для себя объясняет. Хотя фактически это связано не с механическим растяжением желудка, а с притуплением чувствительности рецепторов, которое менает центру насыщения отключить голод. В итоге нам кажется, что желудок растянулся, и в него теперь для заполнения приходится класть больше еды.
Острое расширение желудка (K31.0)
Версия: Справочник заболеваний MedElement
Общая информация
Краткое описание
Период протекания
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
2. Вторичное острое расширение желудка:
— после различных хирургических вмешательств на органах брюшной и грудной полостей, позвоночнике, спинном мозге, молочной железе, конечностях;
— после травм, инфекционных заболеваний, интоксикаций;
— при наличии опухолей или рубцов в антральном отделе желудка, вызывающих его стенозирование.
Этиология и патогенез
Возможные причины острого расширения желудка:
— брюшная или тазовая операция;
— травма головы, позвоночника и живота;
— переедание;
— голод;
— сильные раздражения мочевых или желчных путей;
— гнойный панкреатит;
— механические препятствия в привратнике (артерио-мезентериальная непроходимость, рубцующаяся язва, опухоль);
— динамическая непроходимость кишечника;
— сосудистые кризы Паля;
— психические заболевания;
— некоторые инфекционные заболевания;
— роды;
— длительное и обильное употребление алкоголя.
Выявить причину острого расширения желудка возможно не всегда.
В настоящее время данная патология объясняется параличом нервно-мышечного аппарата стенки желудка, что обуславливает прогрессирующее растяжение желудка за счет скопления жидкого содержимого и газов. Такой подход подтверждается экспериментально, когда острое расширение желудка вызывают, воздействуя или на блуждающий нерв, или на интрамуральный нервный аппарат желудка.
У больных с данным заболеванием растянутый до предела атоничный желудок занимает почти всю брюшную полость и оттесняет вниз кишечные петли. Возникает натяжение брыжейки тонкой кишки вместе с проходящей в области ее корня верхней брыжеечной артерией. Двенадцатиперстная кишка (ДПК) пережимается между верхней брыжеечной артерией и аортой. В результате, к острому расширению желудка присоединяется так называемая «артериомезентериальная кишечная непроходимость»: содержимое ДПК (включая желчь и панкреатический сок) поступает только в желудок, еще больше растягивая его. Желудок, увеличенный из-за потери мышечного тонуса, занимает всю полость живота и переполнен собственным секретом, который не всасывается и не эвакуируется. Эвакуации секрета препятствует также уменьшение проходимости ДПК в месте пересечения ее мезентериальной артерией. У больных развиваются хлоропения, алкалоз, обезвоживание тканей.
Острое расширение желудка
Острое расширение желудка – значительное увеличение объема желудка в результате развития внезапной атонии его стенки. В клинической картине преобладают болевой синдром, обильная неукротимая рвота, признаки высокой кишечной непроходимости и обезвоживания. Для постановки диагноза проводят обзорную рентгенографию органов брюшной полости, рентген желудка с контрастированием, общий и биохимический анализ крови. Лечение заболевания при неосложненном течении консервативное (введение зонда в желудок, восполнение ОЦК и коррекция возникших нарушений); развившиеся осложнения могут потребовать проведения гастростомии.
МКБ-10
Общие сведения
Причины острого расширения желудка
К основным причинам острого расширения желудка относят следующие тяжелые заболевания: травмы позвоночного столба, головного мозга, органов брюшной полости; голод или чрезмерное переедание; инфекции мочевыделительной системы и желчевыводящих путей, мочекаменную либо желчнокаменную болезнь; острый панкреатит. К развитию данной патологии может также привести непроходимость пилорического отдела желудка вследствие сдавления двенадцатиперстной кишки верхней брыжеечной артерией, рубцующейся язвой или опухолью желудка; кишечная непроходимость; психические заболевания; злоупотребление алкоголем; роды; тяжелая инфекционная патология. Отмечено развитие этого состояния после оперативных вмешательств (особенно на фоне ингаляционной анестезии) на органах брюшной полости.
В основе патогенеза острого расширения желудка лежит поражение нервного аппарата органа с последующей резкой атонией гладкой мускулатуры. Данный механизм доказан исследованиями в области гастроэнтерологии: блокада проводимости по блуждающему нерву приводит к атонии желудочной стенки. Вследствие этого желудок расслабляется, эвакуация его содержимого блокируется. Постепенное растяжение стенки желудка приводит к нарушению всасывания воды из его просвета, при этом секреция сохраняется на прежнем уровне либо повышается. Значительно увеличенный и перерастянутый желудок оттесняет вниз петли кишечника, брыжейка тонкой кишки натягивается вместе с расположенной в ее корне верхней брыжеечной артерией. Натянутый сосуд передавливает двенадцатиперстную кишку, поверх которой он расположен, что приводит к усугублению кишечной непроходимости и острого расширения желудка. Желчь и сок поджелудочной железы поступают не в кишечник, а в желудок, еще больше растягивая его.
Острое расширение желудка может приводить к значительному его увеличению, иногда перерастянутый орган занимает практически всю брюшную полость. Постоянная обильная рвота приводит к выраженному обезвоживанию, потере электролитов. Одним из признаков острого расширения желудка является западение нижних отделов живота из-за того, что кишечник не функционирует, а его петли спадаются.
Симптомы острого расширения желудка
Острое расширение желудка обычно манифестирует внезапной болью в животе, распространяющейся на всю брюшную полость, тошнотой, икотой. Стул и газы отходят в небольшом количестве, хотя иногда возможно появление поноса. На высоте боли развивается обильная неукротимая рвота кислым зеленоватым содержимым желудка, постепенно переходящая в рвоту желчью либо кофейной гущей. Объем рвотных масс может превышать семь-восемь литров за сутки, рвота возникает без усилий со стороны пациента. С течением времени частота рвотных позывов уменьшается, как и объем рвотных масс, что связано с выраженным обезвоживанием. Рвота не приносит облегчения, хотя опорожнение желудка улучшается в коленно-локтевом положении, которое вынуждены занимать пациенты с острым расширением желудка.
Значительные потери жидкости и электролитов с рвотными массами достаточно быстро приводят к развитию обезвоживания. Эксикоз проявляется сухостью кожи и слизистых оболочек, артериальной гипотонией, тахикардией, заторможенностью, снижением темпа диуреза (вплоть до анурии), гипотермией.
При осмотре живот резко вздут и увеличен в размерах за счет верхних отделов, нижние отделы и подвздошные области запавшие. Отличием от синдрома «острого живота» является отсутствие напряжения передней брюшной стенки и симптомов раздражения брюшины. При пальпации живота его стенка плотная, но эластичная. Перкуссия выявляет выраженный тимпанит практически над всей брюшной полостью, доходящий до уровня пупка и распространяющийся влево. Слышен отчетливый шум плеска. Перистальтика желудка не видна, кишечник может урчать при пальпации.
Быстрое нарастание симптоматики может приводить к развитию осложнений. Из-за избыточного растяжения желудочной стенки ее кровоснабжение нарушается, что проявляется массивным кровотечением (данное осложнение возникает в 5-20% случаев) и разрывом желудка (до 20% всех случаев острого расширения желудка).
Дифференцировать острое расширение желудка следует с прободной язвой, острым панкреатитом, острым гастритом, кишечной непроходимостью, пищевой токсикоинфекцией, перитонитом.
Диагностика острого расширения желудка
В связи с достаточно редкой встречаемостью острого расширения желудка диагностика его бывает затруднена. Все пациенты с вышеуказанной клиникой нуждаются в срочной консультации гастроэнтеролога и хирурга. Основным методом диагностики острого расширения желудка является рентгенография органов брюшной полости. Во время исследования выявляется огромный газовый пузырь желудка, смещающий внутренние органы и петли кишечника, левый купол диафрагмы. Иногда желудок перегибается и принимает форму подковы, верхушка которой обращена вниз и находится в малом тазу.
При введении контрастного вещества в желудок оно медленно оседает на его дно, иногда достигая лобкового симфиза. Эвакуация бариевой взвеси в кишечник не происходит. Перистальтика не видна. Оценить состояние слизистой оболочки желудка невозможно из-за огромного количества заполняющей его жидкости. Клинические и биохимические анализы при остром расширении желудка указывают на выраженный эксикоз (полицитемия, увеличение гематокрита, снижение уровня хлора и калия, повышение креатинина и азотистых шлаков).
Лечение и прогноз острого расширения желудка
Пациенты с диагностированным острым расширением желудка требуют оказания неотложной помощи по месту обращения в виде введения гастрального зонда для эвакуации содержимого желудка (если такой возможности нет, обеспечивается коленно-локтевое положение с опущенной головой для облегчения рвоты), с последующим переводом в отделение гастроэнтерологии либо интенсивной терапии.
В условиях стационара производится активная аспирация содержимого желудка в течение нескольких суток (до недели), налаживается инфузия водно-солевых растворов для коррекции жидкостного баланса и электролитных нарушений. Некоторым пациентам требуется парентеральное питание.
Прогноз при неосложненном течении острого расширения желудка благоприятный, выздоровление наступает на фоне консервативного лечения у большинства пациентов. Самым грозным осложнением этого заболевания является разрыв желудка с развитием шока и перитонита, что приводит к летальному исходу у 55-70% пациентов. Профилактика острого расширения желудка на сегодняшний день не разработана.
Демпинг-синдром
Поделиться:
Болезни оперированного желудка — частые осложнения хирургического вмешательства на пищеварительной системе. Около 30 % больных с болезнями желудка отмечают лишь временное улучшение после оперативного лечения, а затем у них появляются новые признаки желудочного дискомфорта. Одна из причин такого дискомфорта — демпинг-синдром.
Что такое демпинг-синдром
Название «демпинг-синдром» произошло от английского слова dumping, что означает «сброс». При развитии этой патологии пища не переваривается в желудке полностью, а поступает в двенадцатиперстную кишку в ускоренном режиме. При этом пищевой комок не подвергается должной обработке в желудке, а в кишке еще не успевают выделиться пищеварительные соки. И тогда организм сигнализирует о том, что ему нужна помощь.
Когда возникает
Есть две основные операции, после которых особенно часто возникает демпинг-синдром: это резекция желудка и ваготомия.
Резекция желудка. В ходе этой операции удаляется часть желудка, а иногда и весь орган полностью. Радикальность подхода зависит от степени и глубины поражения. Такое лечение применяется при язвенной болезни и ее осложнениях (кровотечениях, перфорациях, прорастании в соседние органы), а также при опухолях желудка.
Ваготомия. Основной нерв, отвечающий за связь нервной системы с желудком и двенадцатиперстной кишкой, — это вагус, или блуждающий нерв. Его задача — обеспечить функционирование всего желудка в целом, в том числе моторику и секрецию желудочного сока. При язвенной болезни производство кислоты и без того усиливается, поэтому может быть рекомендована операция по удалению всего вагуса или его части в области желудка. Удаление нерва приводит к уменьшению проявлений язвы, но нарушает моторику и секрецию в желудке, ведь основного «регулятора» пищеварения больше нет.
Послеоперационное нарушение поступления пищи развивается по одному из двух вариантов: или играет роль само уменьшение желудка и изменение «пути» прохождения пищи, или нарушается нервная регуляция процесса пищеварения.
Клинические симптомы
Проявления демпинг-синдрома трудно спутать с чем-то, они достаточно яркие. Дискомфорт начинается уже через полчаса после приема пищи. Больной ощущает переполнение в животе (как выражаются многие пациенты — «распирает под ложечкой»), что сопровождается общим упадком сил. Возникает желание прилечь и поспать, кружится голова, иногда даже бросает то в жар, то в пот, дело может дойти и до обморока.
Со стороны других органов также развиваются патологические реакции: учащается пульс, ноги и руки могут неметь, ощущаются мурашки, учащаются позывы к мочеиспусканию и увеличивается количество мочи. Развиваются понос или запор, вздутие живота.
Со временем начинают проявляться нарушения всасывания в виде белково-энергетической недостаточности, авитаминоза, снижения иммунитета из-за недостаточного поступления нутриентов и общетоксического действия плохо переваренной пищи.
Особые «провокаторы» приступов — продукты, богатые углеводами, а также молочная пища. Углеводы являются средой, стимулирующей брожение, создают при этом большой объем и требуют достаточной обработки ферментами, а молочная пища содержит белки, которые нуждаются в тщательной обработке в желудке, и также способствует нарушению продвижения пищи.
Выделяют ранний демпинг-синдром, который развивается через полчаса после еды, и поздний, который начинается через 2–2,5 часа и связан с большим поступлением инсулина в кровь.
Как диагностировать демпинг-синдром
Во-первых, необходимо знать, была ли операция. Указанные жалобы должны возникнуть после нее. Отсутствие оперативного вмешательства скорее говорит о другой патологии ЖКТ.
Во-вторых, следует учесть характерные жалобы, возникающие после еды. Можно также провести пробу с ЧСС и АД через 20–30 минут после приема пищи. ЧСС характерно увеличится, а АД снизится.
Читайте также:
Ликбез по диагностике: гастроскопия
Из инструментальных методов поможет проведение рентгенологического исследования с бариевой взвесью. Больному предлагается выпить контрастное вещество и сделать ряд рентгеновских снимков. При демпинг-синдроме будет наблюдаться ускоренное опорожнение желудка и поступление содержимого в кишечник. Анализы, возможно, покажут анемию, снижение общего белка и другие маркеры нарушения всасывающей способности пищеварительной системы.
Необходимая диета
Неотъемлемой частью лечения является модификация образа жизни и питания. Пища не должна содержать продуктов, богатых быстрыми углеводами (мучное, сладкое, белый хлеб, рис, макароны), нужно полностью исключить молочные продукты.
Питание должно быть дробным: 5 или 6 приемов пищи в день небольшими порциями. Жидкость необходимо потреблять в достаточном количестве, но не пить за полчаса до и полчаса после еды. После приема пищи рекомендуется полежать и не совершать каких-либо активных действий. Также необходимо отказаться от курения и употребления алкоголя.
Медикаментозное лечение
Спектр препаратов для лечения достаточно широк и определяется преобладающими нарушениями. Если преобладает активация симпатической (возбуждающей) нервной системы, применяются седативные вплоть до транквилизаторов. Для замедления моторики применяют спазмолитики за полчаса до еды — платифиллин или атропин подкожно.
Также назначают октреотид. Этот препарат замедляет моторику ЖКТ и высвобождение инсулина, что предупреждает развитие обоих типов демпинг-синдрома.
В качестве заместительной терапии применяют желудочный сок, ферменты. Это способствует более полной обработке пищи. Показано назначение витаминов группы В, никотиновой кислоты в качестве общеукрепляющей терапии. При развитии остеопороза, связанного с недостаточным поступлением кальция, назначают препараты кальция с витамином D.
Коррекция анемии зависит от ее генеза — если наблюдается недостаток железа, применяют препараты железа, В12-дефицитная анемия требует постоянного введения витамина В12.
Оперативное лечение
В случае неэффективности и тяжелого течения снова прибегают к хирургической коррекции, которая заключается в редуоденизации с пластикой желудка. В культю желудка вшивается трансплантат из тонкой кишки, что замедляет скорость поступления пищи. Но, к сожалению, даже эта мера не гарантирует отсутствия демпинг-синдрома в будущем.
Демпинг-синдром — это серьезное осложнение операций на ЖКТ. Он требует тщательного наблюдения за пациентом в послеоперационный период, а также соблюдения самим человеком рекомендаций по диете и образу жизни.
Товары по теме: [product strict=» платифиллина гидротартрат»]( платифиллина гидротартрат), [product strict=» атропин»]( атропин), [product strict=» октреотид»]( октреотид)
Как без спорта и диеты вернуть плоский живот
Эндокринолог рассказала, из-за чего на самом деле растягивается желудок и как это исправить.
Одна из самых частых проблем с фигурой – появление живота. От такого изменения одинаково часто страдают и мужчины, и женщины, перешагнувшие возраст 35 лет. Дело в том, что обмен веществ начинает замедляться, а умерять свой аппетит и уменьшать порции еды в тарелках готовы не все.
По мнению эндокринолога Зухры Павловой, к увеличению окружности талии в первую очередь приводит растягивание желудка. То есть, привыкнув много есть и не желая отказываться от такой привычки, стоит привыкать и к тому, что вы будете постоянно увеличиваться вширь.
Как победить зверский аппетит?
Людям, которые осознали свои ошибки в питании и готовы к переменам как в тарелках, так и в собственной внешности, эндокринолог советует начать с планомерного сокращения количества еды в своей тарелке.
Еще один способ – снизьте скорость поглощения еды. Чем медленнее вы едите, тем лучше прожуете ее и в результате будет лучше усваиваться пища.
Павлова также отметила, что именно быстрые перекусы часто являются следствием перенесенных стрессов. Следовательно, на пути к стройной фигуре надо приложить максимум усилий, чтобы перестать остро реагировать на все, что происходит в вашей жизни. Возможно, кому-то для этого придется стать немного философом.
Еще одним верным способом уменьшения аппетита является налаживание питьевого режима. Напомним, что каждому здоровому человеку (не имеющему проблем с почками) следует каждый день пить не менее двух литров воды. Особенно полезно пить сразу после пробуждения и перед каждым приемом пищи. Вода наполнит желудок и не даст съесть слишком много.
И еще: человеческий организм – очень сложная штука. Он способен «расстраиваться», увеличиваться в размерах и потом вновь возвращаться к нормальным объемам. Однако, чем старше, тем сложнее будет добиться таких результатов. Поэтому следить за своими порциями и весом лучше привыкать с юных лет. Так и для здоровья полезнее.



 Читайте также:
Читайте также: 
