Синдром ромберга что это такое
Синдром ромберга что это такое
Синонимы синдрома Ромберга. Трофоневроз v. Romberg. Гемиатрофия лица. Прогрессирующая гемиатрофия лица. Невротическая атрофия лица.
Определение синдрома Ромберга. Прогрессирующая односторонняя атрофия лица.
Автор. v. Romberg Moritz Heinrich — немецкий невропатолог, Берлин, 1795— 1873. Синдром был впервые описан в 1846 г.
Симптоматология синдрома Ромберга:
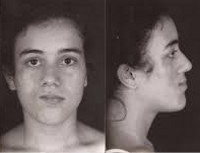
1. Прогрессирующая атрофия кожи, подкожно-жировой ткани, мышц, а позднее и костей половины лица или определенной ограниченной области лица. В таких случаях щека, лоб, подбородок или висок резко западают («en coup de sabre» — «удар саблей»).
2. Иногда развивается, кроме того, гомолатеральная атрофия голосовых связок, гортани или половины языка (соответствующие слизистые оболочки, однако, в атрофический процесс не вовлекаются).
3. Часто отмечают гомолатеральное выпадение волос на голове, а также бровей и ресниц.
Этиология и патогенез синдрома Ромберга. Поражение тройничного нерва? Первичное заболевание кожи со вторичным восходящим невритом тройничного нерва? Фокальный токсикоз? Расстройство симпатического нерва (области шеи)? Врожденное недоразвитие органов? Эндокринное расстройство?
Дифференциальный диагноз. Прогрессирующая липодистрофия (S. Simons, см.). Ограниченная склеродермия.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
— Вернуться в содержание раздела «генетика» на нашем сайте
Прогрессирующая гемиатрофия лица
Прогрессирующая гемиатрофия лица — постепенно усугубляющееся уменьшение размеров половины лица, приводящее к его выраженной асимметрии. В основе указанных изменений лежит прогрессирующая атрофия кожи, мягких тканей и костей лица. Заболевание приводит к формированию грубого эстетического дефекта. Диагностика осуществляется на основании клинических данных. Дополнительно проводится ЭЭГ, РЭГ или УЗДГ сосудов головы, МРТ головного мозга или Эхо-ЭГ, биопсия кожи и мышечной ткани. Лечение неспецифическое симптоматическое — анаболические стероиды, трофотропные средства, препараты калия; по показаниям дегидратация, противоэпилептическая и антиневралгическая терапия. Коррекция лицевой асимметрии проводится средствами пластической хирургии.
Общие сведения
Прогрессирующая гемиатрофия лица описана в 1837 г. британским врачом Парри. Позднее, в 1846 г., немецкий врач Ромберг связал заболевание с нарушением трофической функции нервной системы и отнес его к трофоневрозам. К последним в неврологии также относят трофические язвы, синдром Рейно, прободную язву стопы, возникающую при некоторых спинальных заболеваниях, и др. В честь первых исследователей гемиатрофии лица в мировой литературе она часто упоминается как болезнь Парри-Ромберга.
Прогрессирующая гемиатрофия лица может выступать самостоятельной нозологией или являться синдромом других заболеваний — сирингомиелии, склеродермии, спинной сухотки при нейросифилисе, эхинококкоза головного мозга, опухоли и пр. Типичный возраст начала идиопатической гемиатрофии варьирует от 4 до 20 лет. У лиц женского пола она встречается в 6 раз чаще, чем у мужчин.
Причины возникновения
Истинная этиология и механизмы развития заболевания доподлинно неизвестны. Описаны случаи, когда прогрессирующая гемиатрофия лица развивалась после перенесенной черепно-мозговой травмы, ушиба лица, невралгии тройничного нерва, инфекционного заболевания, ОНМК, удаления зуба, повреждения шейных симпатических ганглиев. Отмечались семейные и врожденные случаи гемиатрофии.
В настоящее время предполагается, что прогрессирующая гемиатрофия лица возникает при патогенном влиянии различных триггерных факторов (травм, интоксикаций, инфекций) на супрасегментарные церебральные вегетативные центры при наличии их функциональной (возможно генетически детерминированной) недостаточности. В следствие негативного воздействия на расположенные в области гипоталамуса супрасегментарные центры нарушается их регулирующее влияние на церебральные и спинальные вегетативные ганглии, что приводит к расстройству вегетативной регуляции трофических процессов в области иннервации соответствующего ганглия. Таким образом, возникают локальные дистрофические и атрофические изменения кожи, подкожной клетчатки, мышечных тканей и кости.
Симптомы
Прогрессирующая гемиатрофия лица появляется в виде одного небольшого участка атрофии кожи, депигментации или гиперпигментации, как правило, локализующегося в центральных отделах лица — щека, область орбиты, нижняя челюсть. Наблюдается сопутствующее расстройство потоотделения — гипергидроз или ангидроз пораженного участка. Кожа истончается, образует складки, через нее становятся видны подкожные сосуды. При таких изменениях кожу часто сравнивают с пергаментной бумагой. Характерна повышенная ранимость кожного покрова и плохая заживляемость ран. Распространение атрофического процесса на подкожную клетчатку приводит к локальному западению тканей.
При прогрессировании заболевания атрофические изменения затрагивают всю половину лица, иногда переходят ниже — на половину шеи. Возникают умеренно выраженные атрофии жевательной и мимической мускулатуры, при этом функции мышц не нарушаются. В некоторых случаях отмечается атрофия мышц носа, приводящая к его асимметрии. Возможна атрофия ушной раковины, мышц соответствующей половины языка и мягкого неба. Атрофические изменения тканей периорбитальной зоны формируют картину западения глазного яблока, которую ошибочно можно принять за энофтальм.
Болезнь Парри-Ромберга сопровождается депигментацией и выпадением волос, в т. ч. ресниц и бровей. На стороне поражения появляется синдром Горнера (сужение зрачка, опущение верхнего века, западение глазного яблока), свидетельствующий о расстройстве симпатической иннервации. В отдельных случаях пациенты отмечают боли в пораженной половине лица. Если атрофия охватывает всю половину лица, то возникает его грубая асимметрия. Атрофические процессы в костной ткани приводят к уменьшению размеров костей лицевого черепа — скуловой дуги, носа, верхней и нижней челюсти, выпадению зубов вплоть до полной адентии на пораженной стороне.
Отмечаются случаи более генерализованного течения гемиатрофии с распространением процесса на плечевой пояс, грудную клетку, верхнюю конечность. В исключительных случаях возникают тотальная и перекрестная гемиатрофии, двусторонняя гемиатрофия лица. У детей генерализованные формы нередко сопровождаются задержкой развития моторики, задержкой речевого развития, искривлением позвоночника, гипоплазией тазобедренного сустава одноименной стороны, джексоновскими судорожными приступами в противоположной половине туловища.
Диагностика
Яркая и патогномоничная клиническая картина, которую дает прогрессирующая гемиатрофия лица, позволяет установить диагноз, опираясь лишь на клинические данные. Затруднения с диагностикой могут возникать в начальном периоде заболевания. Первично пациенты обращаются за помощью к дерматологу или дерматоонкологу, реже — к косметологу. В обязательном порядке они должны быть перенаправлены к неврологу. При наличии эпиприступов рекомендована консультация эпилептолога.
Сбор анамнеза позволяет определить прогрессирующий характер изменений в тканях лица. Расспрос пациента может выявить наличие вегетативных болей и парестезий, отсутствие грубых чувствительных нарушений и проблем с пережевыванием и проглатыванием пищи. Объективный смотр определяет наличие атрофических изменений кожи, нарушение пигментации (пятнистую дисхромию, участки бурой окраски и т. п.), признаки вегетативно-трофических нарушений. Характерным является сохранность чувствительности кожи и двигательной функции мышц лица.
С целью выявления вторичного характера лицевой гемиатрофии, сопутствующих врожденных аномалий и атрофических изменений мозгового вещества проводится комплексное обследование больного. Назначается электроэнцефалография, МРТ головного мозга (при его отсутствии — Эхо-ЭГ для измерения внутричерепного давления), дуплексное сканирование или УЗДГ сосудов головы (при невозможности подобных обследований проводится РЭГ). ЭЭГ может выявить повышенную эпилептическую активность головного мозга, МРТ — участки атрофии и гидроцефалию, исследования сосудов — сниженное кровенаполнение противоположной гемиатрофии половины головы. Биопсия кожи и мышц с последующим гистологическим исследованием позволяет подтвердить наличие тотальных атрофических изменений в коже, подкожной клетчатке и мышцах.
Лечение
На сегодняшний день прогрессирующая гемиатрофия лица не имеет эффективного патогенетического лечения. Возможно назначение анаболических гормонов (нандролона деканоат, метандиенон), трофотропных препаратов и препаратов калия. При наличии эпилептических приступов необходим подбор антиконвульсантов (карбамазепин, левоцетиризин, фенитоин, вальпроаты, топирамат и др.), при гидроцефалии — дегидратационная терапия (ацетазоламид по схеме), при интенсивном болевом синдроме — антиневралгическое лечение (карбамазепин или фенитоин, хлоропирамин, пентоксифиллин, дротаверин, витамины группы В).
С целью уменьшения выраженности лицевой асимметрии могут быть проведены пластические операции — введение жировой клетчатки (липофиллинг щеки), пересадка кожного и кожно-жирового трансплантата, инъекции парафина или введение силикона. Выбор методики лечения определяется пластическим хирургом в соответствии со степенью атрофии тканей. Так, при легкой гемиатрофии целесообразно введение индивидуальных имплантов из силикона. Выраженная прогрессирующая гемиатрофия лица с дефицитом кожных покровов является показанием к местно-пластическим операциям.
Опыт показал, что со временем кожные и кожно-жировые трансплантаты подвергаются частичной атрофии и рубцеванию. Лучший результат дает аутотрансплантация реваскуляризированных лоскутов, которые могут быть взяты из паховой области, области живота (с включением прямой мышцы живота), области лопатки. При наличии грубых склеродермических изменений с нарушением эластичности кожи показана аутотрансплантация торакодорсальным лоскутом. Для достижения наилучшего эстетического эффекта на заключительном этапе такие пластические операции могут быть дополнены введением силиконовых имплантов. Грамотно выполненная современная пластическая коррекция гемиатрофии дает долговременное сохранение результатов операции.
Прогноз и профилактика
Прогноз в смысле выздоровления — неблагоприятный. Однако прогрессирующая гемиатрофия лица существенно не влияет на функционирование организма пациента и приводит лишь к стойкому эстетическому дефекту, который может быть успешно скорректирован методами пластической хирургии. Поскольку этиология и патогенез гемиатрофии лица точно не установлены, ее специфическая профилактика пока не может быть разработана.
Синдром ромберга что это такое
КЛИНИЧЕСКОЕ ОБСЛЕДОВАНИЕ ПАЦИЕНТА
БУЗ ВО « Рамонская районная больница»
Аннотация. Статья «Клиническое обследование пациента с головокружением» посвящена актуальной проблеме обследования пациента с жалобами на головокружение с описанием клинической анатомии и физиологии вестибулярной системы, описаны методики проведения обследования наиболее значимых клинических тестов, применяемых для определения уровня поражения вестибулярного анализатора и постановки диагноза.
Ключевые слова: ЦНС – центральная нервная система, ПК – полукружный канал, ППК – передний полукружный канал, ЗПК – задний полукружный канал, ГПК – горизонтальный полукружный канал, ВЯ – вестибулярное ядро, ВОР – вестибулоокулярный рефлекс, SpN – спонтанный нистагм, ЧН – черепной нерв, ДОЗ – динамическая острота зрения, ДППГ – доброкачественное пароксизмальное позиционное головокружение.
Головокружение и расстройство равновесия могут быть проявлением более 80 различных заболеваний, в связи с чем обследование пациентов с подобными жалобами часто оказывается непростой задачей для врача. Первые трудности в диагностике возникают уже при подробном расспросе пациента о его субъективных ощущениях при головокружении.
Головокружение может характеризоваться как неустойчивость или неуверенность при ходьбе, дурнота, ухудшение ориентировки, потемнение в глазах, потеря равновесия, нечеткое видение окружающих предметов, их вращение или смещение в сторону, а также вращение собственного тела относительно окружающей среды и т.д. Столь неопределенное описание жалоб объясняется тем, что функция равновесия опирается на взаимодействие центральной нервной системы (ЦНС) сразу с несколькими сенсорными системами: зрительной, вестибулярной и мышечно-суставной ( проприоцептивной ).
Внешняя информация, поступающая от периферических рецепторов вестибулярного, зрительного и проприоцептивного анализаторов, сопоставляется и интегрируется на уровне ствола мозга, мозжечка, а также теменных и височных отделов коры больших полушарий. Интеграция информации обеспечивает стабилизацию взора, поддержание позы и управление балансом тела при движении человека относительно человека (пространственная ориентация). В связи с этим патология каждой из этих систем порождает самые разнообразные ощущения, которые часто формируются пациентом в одну единственную жалобу – жалобу на головокружение.
Клиническое обследование условно можно разделить на несколько этапов:
1. проведение стато-координаторных и статокинетических проб;
2. исследование глазодвигательной системы;
3. проведение провокационных проб;
4. проведение позиционных тестов;
6. исследование слуха.
Стато-координаторные и статокинетические пробы.
Все представленные ниже пробы можно разделить на две группы. Первая группа основана на анализе вестибулоспинального рефлекса и направлена на выявление поражения периферического отдела вестибулярного анализатора. Вторая группа направлена на выявление поражения центральных отделов вестибулярной системы, в особенности мозжечка. Следует отметить, что диагностическая ценность стато-координаторных и статокинетических проб значительно ниже тестов на глазодвигательные реакции. [7]
Отвлечение внимания в позе Ромберга позволяет отдифференцировать нарушение равновесия психогенного генеза. Пациенты с психогенным головокружением, как правило, демонстрируют в позе Ромберга вычурные чрезмерные отклонения в разные стороны, однако при отвлечении их внимания выполнение пробы значительно улучшается. Используются разные отвлекающие приемы: например, во время выполнения пробы врач может задавать пациенту математические задачи разной сложности, просить определить написанные пальцем цифры или буквы на спине или руке пациента.
Указательные пробы (пальценосовая, пальцепальцевая ).
В ходе проведения этих проб пациента просят попадать указательным пальцем сначала одной, потом другой руки либо в кончик своего носа (пальценосовая проба), либо в палец врача ( пальцепальцевая проба). Сначала оценивается выполнение пробы при открытых глазах, затем при закрытых. При периферическом одностороннем поражении вестибулярного анализатора характерным является гармоничное промахивание обеими руками в сторону пораженного лабиринта. Так, при поражении правого лабиринта в пальцепальцевой пробе будет наблюдаться промахивание правой рукой вправо от мишени и левой рукой вправо от мишени. Для мозжечковой атаксии будут характерны гиперметрия и интенционный тремор, дисгармоничное промахивание одной или двумя руками. [2]
При центральном поражении вестибулярной системы будут отмечаться выраженная атаксия при маршировке, отклонение в разные стороны, иногда падение или поворот в сторону патологического процесса при поражении мозжечка.
Пяточно-коленная проба. Пациенту, лежащему на спине с закрытыми глазами, предлагают высоко поднять одну ногу и затем пяткой этой ноги попасть в колено другой ноги. При поражении мозжечка пациент не может или ему с трудом удается попасть пяткой в колено другой ноги, особенно выполняя пробу ногой, ипсилатеральной пораженному полушарию мозжечка. В том случае, если пятка достигает колена, то предлагается провести ею, слегка касаясь передней поверхности голени, вниз к голеностопному суставу. При этом в случае мозжечковой патологии пятка все время соскальзывает с голени то в одну, то в другую сторону.
Быстрый толчковый тест. Пациент стоит в позе Ромберга с закрытыми глазами. Врач объясняет пациенту, что он будет стоять за ним и неожиданно быстро толкает его. Пациент при этом должен восстановить равновесие, а врач наблюдает за пациентом и страхует его от падения. Существуют два типа нормальной постуральной реакции: пациент наклоняется вперед или делает шаг назад или вперед, быстро восстанавливая равновесие. Постуральные реакции при поражении мозжечка и пресбиатаксии (возрастном изменении вестибулярной системы) могут быть замедленными и плохо координированными. Например, при толчке назад пациент может отклоняться назад, опираясь на обе пятки, не предпринимая никаких дополнительных движений для сохранения равновесия, вплоть до падения. Для предупреждения падения в таких случаях врач должен вовремя подхватить пациента, помочь ему восстановить равновесие.
Ходьба по прямой линии. Пациента просят сделать пять шагов по прямой линии вперед и назад обычной привычной ходьбой. Сначала тест выполняется с открытыми глазами, затем с закрытыми. При нарушении функции вестибулярного анализатора пациент отклоняется в сторону пораженного лабиринта. «Театральная», вычурная или осторожная походка в отсутствие других объективных отклонений позволяет заподозрить психогенное расстройство. Если пациент идет, широко расставляя ноги, испытывая выраженное затруднение, отклоняясь в разные стороны, особенно с закрытыми глазами, это может указывать на двустороннее выпадение вестибулярной функции (двустороннюю вестибулопатию ) или поражение мозжечка. [1,2]
Тандемная ходьба. Пациенту предлагают пройти по одной линии, последовательно приставляя пятку одной ноги к носку другой. Тест позволяет выявить легкую мозжечковую атаксию, при которой у пациента не получается пройти по прямой описанным образом. [3]
Исследование глазодвигательной системы.
Оценка наклона головы и положения глаз при взгляде прямо.
Оценка наклона головы и положения глаз при взгляде прямо ( ocular tilt reaction ) проводится путем определения положения головы относительно правого и левого плеча. Причиной патологического наклона головы у пациента с головокружением может быть косоглазие, проявляющееся в смещении визуальной оси одного глаза выше точки фиксации взгляда, что вызывает диплопию по вертикальной оси. Именно для уменьшения диплопии пациент наклоняет голову вбок. Такое косоглазие может быть следствием пареза верхней косой мышцы глаза или паралича блокового нерва, что вызывает наклон головы в здоровую сторону. Во всех остальных случаях такой патологический наклон головы получил название косая девиация ( skew deviation ).
При острой односторонней периферической вестибулопатии наклон головы наблюдается в сторону поражения, что происходит в результате нарушения афферентной импульсации от отолитовых рецепторов пораженной стороны и возникновения асимметрии между ВЯ. При косой девиации вследствие поражения центральных отделов наклон головы может быть как в сторону очага поражения (при очаге в продолговатом мозге), так и в сторону, противоположную очагу поражения (при очаге в области моста и среднего мозга).
Тесты, направленные на исследование глазодвигательных реакций, обладают наибольшей диагностической значимостью в отношении исследования системы равновесия. В некоторых случаях они обладают даже большей чувствительностью, чем магнитно-резонансная томография, не говоря уже о том, что в большинстве случаев позволяют отдифференцировать поражение центральных и периферических отделов вестибулярной системы.
Исследование спонтанного нистагма ( SpN ) при взгляде прямо и при отведении взора. SpN — это непроизвольные колебания глаз, состоящие из быстрой и медленной фаз. SpN является результатом асимметрии, возникающей между вестибулярными ядрами с двух сторон.
Центральный SpN наблюдается при наличии патологического очага в различных отделах ЦНС, участвующих в поддержании равновесия и глазодвигательных реакциях (мозжечок, медиальный продольный пучок, структуры ретикулярной формации и др.), при сохранной функции обоих вестибулярных анализаторов.
В некоторых случаях после возвращения глаз в центральное положение после отведения взора в сторону может регистрироваться непродолжительный рикошетный нистагм.
Таблица 1. Отличие физиологического установочного нистагма от патологического взориндуцированного нистагма.
Публикации в СМИ
Диагностика и лечение психогенного головокружения
Головокружение — один из наиболее часто встречающихся симптомов в неврологической и общесоматической практике. Жалобы на головокружение занимают третье место после жалоб на головную боль и боли в спине. Необходимо прежде всего помнить, что головокружение всего лишь симптом, а не самостоятельное заболевание. Оно может быть проявлением различных страданий — сердечно-сосудистых, эндокринных, психических, заболеваний позвоночника, головного мозга и т. д., всего около 80 различных нозологических форм. Определение причин возникновения головокружения и его лечение требуют мультидисциплинарного подхода, а порой и применения сложной аппаратуры. В связи с этими объективными трудностями правильный диагноз и адекватное лечение получают не более 20% пациентов [1].
Руководитель большой отоневрологической клиники в Германии и автор известной монографии «Головокружение» Томас Брандт приводит в ней наиболее частые причины головокружения. Психогенное головокружение, включая пароксизмальное фобическое, занимает второе место после доброкачественного пароксизмального головокружения (рис. 1).
Причиной психогенного головокружения может служить любое психическое заболевание, но наиболее часто — тревожные расстройства.
Диагностика психогенного головокружения
Под психогенным головокружением понимают неопределенные ощущения, описываемые как головокружения, которые наиболее часто возникают при невротических, связанных со стрессом, расстройствах.
Диагностика психогенного головокружения включает два последовательных и обязательных этапа.
Первый этап — негативная диагностика, направленная на исключение всех других возможных причин головокружения:
Для этого необходимо тщательное обследование больного, в ряде случаев с привлечением специалистов отоневрологов, кардиологов, гематологов и др., а также проведением тщательного параклинического исследования.
Таким образом, при обследовании больного с головокружением на первом этапе важным является определение типа головокружения. Для этого следует тщательно собрать анамнез — подробно расспросить пациента, что он подразумевает под словом «головокружение». При вестибулярном, системном, истинном головокружении или вертиго пациент испытывает иллюзорное ощущение движения неподвижной окружающей среды в любой плоскости, а также ощущение движения или вращения собственного тела. Причиной системного головокружения является поражение вестибулярного анализатора на периферическом или центральном уровне.
Психогенное головокружение всегда носит несистемный характер. Пациент описывает любые ощущения, кроме вращения: туман в голове, неустойчивость, страх упасть и другие.
При осуществлении дифференциального диагноза является также чрезвычайно важным выявление и уточнение характера сопутствующих соматических и неврологических проявлений для исключения других «органических» причин несистемного головокружения. С этой целью проводят исследование нистагма, тестов на равновесие, аудиографическое исследование, компьютерную томографию (КТ) или магнитно-резонансную томографию (МРТ), ультразвуковую допплерографию магистральных артерий головы, компрессионно-функциональные пробы, рентгенографию черепа, внутреннего слухового прохода, шейного отдела позвоночника, общий анализ крови, исследование сахара крови натощак, азот мочевины в крови и другие исследования [4].
Второй этап — позитивная диагностика невротических расстройств, связанных со стрессом.
Среди эмоциональных нарушений наиболее частой причиной головокружения являются тревожные или тревожно-депрессивные расстройства. Именно частота тревоги, которая является самым распространенным эмоциональным нарушением и наблюдается в популяции в 30%, определяет высокую представленность психогенного головокружения.
Клиническая картина тревожных расстройств складывается из психических симптомов, наиболее частыми из которых являются тревога, беспокойство по мелочам, ощущение напряженности и скованности, а также соматических симптомов, обусловленных преимущественно усилением активности симпатического отдела вегетативной нервной системы. Одним из часто наблюдаемых соматических симптомов тревоги является головокружение и предобморочное состояние. Сочетание психических и соматических симптомов не случайно — когда организм подвергается угрозе или имеется какая-либо потенциальная угроза, происходит подготовка к борьбе с опасностью или бегству от нее. Эти изменения в организме обеспечиваются вегетативной нервной системой, которая является потенциальным «мостом между психикой и сомой». Наиболее часто встречаемые симптомы тревоги представлены на рис. 2, 3.
Чисто тревожные нарушения в клинической практике встречаются относительно редко. В большинстве случаев — у 70% пациентов тревожные расстройства сочетаются с депрессивными. Психические симптомы тревоги и депрессии во многом сходны и перекрывают друг друга. Коморбидность двух наиболее распространенных психических нарушений определяется общими биохимическими корнями — в патогенезе обеих состояний обсуждается роль серотонина. Высокая эффективность как трициклических антидепрессантов (ТЦА), так и некоторых селективных ингибиторов обратного захвата серотонина (СИОЗС) как при тревоге, так и депрессии является подтверждением наличия у серотонина как анксиолитического, так и антидепрессантного действия. Наконец, при длительном существовании тревожных нарушений у пациента неизбежно развивается ощущение полного духовного паралича, развивается депрессия. Появление депрессии сопровождается такими симптомами, как хроническое болевое расстройство, снижение массы тела, нарушение сна, и другими, что может усиливать симптомы тревоги. Таким образом, развивается порочный круг: длительное существование тревоги обуславливает развитие депрессии, депрессия усиливает симптомы тревоги. Высокая частота коморбидности тревоги и депрессии учитывается в последних классификациях — выделена особая подгруппа в рамках тревожных состояний — смешанное тревожно-депрессивное расстройство.
Согласно МКБ-10 выделяют четыре типа тревожных расстройств: тревожные расстройства (генерализованное тревожное расстройство, смешанное тревожно-депрессивное расстройство, паническое расстройство); фобические тревожные состояния (простые фобии, социальная фобия, агорафобия); обсессивно-компульсивное расстройство; реакции на стрессовый раздражитель (простое реактивное расстройство, постстрессорное реактивное тревожное расстройство).
Наиболее часто ощущение головокружения возникает у пациентов с генерализованным тревожным расстройством. В этом случае больной страдает от постоянных неоправданных или преувеличенных опасений за свою семью, здоровье, работу или материальное благополучие. При этом тревожное расстройство формируется вне зависимости от некоего конкретного жизненного события и, таким образом, не является реактивным. У такого больного каждый или почти каждый день в течение более чем шести месяцев можно наблюдать, по крайней мере, шесть из общих симптомов тревоги, перечисленных выше, — «правило шести».
Пациент с генерализованной тревогой, обращаясь к врачу-неврологу, редко сообщает о психических симптомах, а, как правило, предъявляет массу соматических (вегетативных) жалоб, где головокружение может быть ведущим симптомом, или активно предъявляет единственную жалобу на головокружение. Это происходит потому, что больного более всего настораживает ощущение головокружения, возникают мысли об инсульте или другом тяжелом заболевании головного мозга, психические расстройства — страх, нарушение концентрации внимания, раздражительность, настороженность и т. д. расцениваются как реакция на тяжелый, в настоящее время не выявленный недуг. В других случаях психические расстройства выражены слабо, а в клинической картине действительно преобладает головокружение. Особенно часто последний вариант встречается в тех случаях, когда тревожные расстройства возникают у пациентов с вестибулопатией врожденного характера. Такие люди имеют несовершенный вестибулярный аппарат с самого детства. Это проявляется в их плохой переносимости транспорта (укачивании), плохой переносимости высоты, качелей и каруселей. У взрослого эти симптомы менее актуальны, с годами происходит тренировка веcтибулярного аппарата и компенсация вестибулярных нарушений, однако при возникновении тревоги могут возникать различные ощущения — неустойчивость, туман в голове и др., которые трактуются ими как головокружения.
Одной из важнейших особенностей психогенного головокружения является сочетание с расстройствами в других системах, так как соматические проявления тревоги всегда полисистемны (рис. 4). Умение врача увидеть помимо жалоб на головокружение закономерно сопровождающие его расстройства в других системах, позволяет понять его клиническую сущность и определить психосоматический (вегетативный) характер [7]. Так, например, головокружение при генерализованном тревожном расстройстве нередко связано с усилением дыхания (гипервентиляционный синдром), при котором, вследствие избыточного насыщения крови кислородом и гипокапнии, может развиваться предобморочное состояние, парестезии, мышечные спазмы или крампии, кардиалгии, связанные с повышением тонуса грудных мышц в результате повышения нервно-мышечной возбудимости, тахикардия и т. д. Для выявления полисистемности необходимо активно расспросить пациента о наличии других жалоб и расстройств помимо головокружения.
Психогенное головокружение может являться также одним из основных симптомов панического расстройства. Для него характерно повторное возникновение панических атак и тревога ожидания возникновения следующего приступа. Для диагностики панической атаки характерно наличие эмоциональных расстройств, выраженность которых может колебаться от ощущения дискомфорта до паники и других психических или соматических симптомов — не менее 4 из 13, среди которых одним из наиболее частых является головокружение. Головокружение в картине панической атаки может возникать спонтанно, без каких-либо видимых причин, со слов больных — «среди ясного неба». Однако более чем в половине случаев удается выяснить, что головокружение возникло после эмоционального стресса или пережитого пациентом страха, особенно это касается самого первого и, как правило, наиболее тяжелого приступа.
Особым видом фобии является фобическое постуральное головокружение. Оно описывается больными как неустойчивость в форме приступов (секунды или минуты) или ощущения иллюзорного нарушения устойчивости тела длительностью в доли секунды и может возникать спонтанно, но чаще связано с особыми перцептивными стимулами (преодоление мостика, лестницы, пустого пространства) [2].
Наиболее демонстративным является психогенное головокружение у пациентов, страдающих агорафобией. В домашней обстановке в окружении родственников или медицинском учреждении пациент может не испытывать головокружения или оно выражено слабо (обслуживает себя, выполняет без труда домашнюю работу). Неврологическое обследование не выявляет у такого пациента никаких нарушений ходьбы и равновесия при проведении специальных проб. При удалении от дома, особенно в транспорте, в метро, возникает головокружение, нарушение походки, неустойчивость, удушье, боли в сердце, тахикардия, тошнота и др.
Во всех перечисленных случаях головокружение является симптомом, проявлением того или иного вида тревожного расстройства.
Таким образом, можно выделить следующие клинические особенности психогенного головокружения:
Психогенное головокружение, возникающее вслед за доброкачественным пароксизмальным головокружением
Доброкачественное пароксизмальное головокружение (ДПГ) является наиболее частым видом головокружения. Его причиной является купулолитиаз — образование в полукружных каналах внутреннего уха отложений (детрита), которые раздражают при своем перемещении рецепторы и вызывают сильное вестибулярное головокружение. При перемене положения тела, нередко при вставании с постели или при поворотах головы пациент испытывает ощущение сильного вращения, длящееся от нескольких секунд до минуты и сопровождающееся тошнотой, рвотой и другими вегетативными симптомами. Для диагностики ДПГ используют пробу Холлпайка. Пациент поворачивает голову на 30 градусов в сторону и перемещается из вертикального положения в горизонтальное с слегка запрокинутой головой назад. При этом у него возникает выраженное системное головокружение и нистагм. Заболевание является доброкачественным, однако склонно к рецидивам. Для его лечения используют специальные позиционные приемы Эпли, задачей которых является механическое удалений детрита из заднего полукружного канала внутреннего уха, после чего головокружение прекращается.
Приступ ДПГ всегда тяжело переживается пациентом, может повторяться при поворотах головы, приковывает его к постели, заставляет принимать вынужденное положение. Несомненно, ДПГ является стрессогенным фактором, сопровождается страхом и может провоцировать у эмоционально лабильной личности реактивное тревожное расстройство. В некоторых случаях тревожное расстройство, развивающееся вслед за ДПГ, имеет ятрогенный характер. Зачастую врачи пациентам с ДПГ ставят неверный диагноз острого нарушения мозгового кровообращения в вертебро-базилярной системе, госпитализируют, проводят массивные курсы сосудистой терапии, убеждая тем самым пациента в тяжести его состояния и наличии фатального заболевания. В таких нередких случаях у пациента возникает тревожное расстройство как реакция на тяжелое неврологическое заболевание. Головокружение становится несистемным (неустойчивость, страх падения, туман в голове и др.), приобретает постоянное течение, периодически усиливаясь. В таких случаях особенно важным является как негативная, так и позитивная диагностика психогенного головокружения. Обязательным является проведение пробы Холлпайка. Нужно также помнить, что острые нарушения мозгового кровообращения (ОНМК) в вертебро-базилярной системе кроме головокружения обязательно сопровождаются другими признаками поражения ствола головного мозга: глазодвигательными, бульбарными, чувствительными и другими расстройствами.
Лечение психогенного головокружения
При лечении психогенного головокружения используют комплексную терапию, сочетающую как нелекарственные, так и лекарственные методы лечения [7].
Нелекарственные методы лечения включают:
1) вестибулярную гимнастику, направленную на тренировку и снижение возбудимости вестибулярного аппарата;
2) дыхательную гимнастику: переход на брюшной тип дыхания, при котором выдох превосходит в два раза вдох по длительности. Подобные дыхательные упражнения уменьшают гипервентиляционные расстройства, коморбидные психогенному головокружению. Для купирования выраженных гипервентиляционных нарушений, при гипервентиляционном кризе, можно рекомендовать дыхание в бумажный или целлофановый пакет;
3) наиболее результативным методом лечения является психотерапия.
1) Приоритет в лечении психогенного головокружения имеет психотропная терапия.
Препаратами первого ряда для лечения тревожных нарушений являются антидепрессанты — СИОЗС, анксиолитическим действием обладают Паксил, Феварин; реже используются из-за наличия большого числа побочных действий и худшей переносимости трициклические антидепрессанты (амитриптилин). Трациционными анксиолитиками являются бензадиазепины (Феназепам, Диазепам, Алпразолам, Клоназепам и др.). В ряде случаев положительный эффект при лечении тревожных расстройств достигается при применении «малых» нейролептиков (сульпирида, тиаприда, тиоридазина), обычно при этом используются малые дозы.
Выраженную эффективность в отношении психогенного головокружения, развивающегося в рамках генерализованного тревожного расстройства, показал препарат Атаракс (гидроксизин). Атаракс является блокатором Н1-гистаминовых рецепторов. Он обладает выраженным противотревожным, антигистаминовым, противозудным и противорвотным действием. В исследовании, проведенном на нашей кафедре проф. Соловьевой А. Д., было показано, что у пациентов с синдромом вегетативной дистонии, являющимся основным неврологическим проявлением генерализованного тревожного расстройства, жалобы на головокружения и липотимические (предобморочные) состояния уменьшались почти на 80%.
В качестве дополнительной терапии используют препарат Бетагистин, который уменьшает возбудимость вестибулярного аппарата и эффективен при всех видах головокружения, в том числе психогенном.
Эффективность Бетасерка была проверена у пациентов с психогенным головокружением с помощью специальной компьютерной программы, разработанной сотрудниками института медико-биологических проблем проф. Корниловой Л. Н. с соавторами. В совместном с нашей кафедрой исследовании [6] было показано, что препарат объективно улучшает вестибулярную реактивность и состояние окуломоторной системы (рис. 5). Катамнестическое исследование выявило, что эффективность Бетасерка носила временный характер, поэтому его следует длительно использовать при данном виде головокружения как средство дополнительной терапии, особенно в тех случаях, когда головокружение развивается у лиц с врожденной вестибулопатией и выступает в качестве ведущего соматического симптома.
Е. Г. Филатова, доктор медицинских наук, профессор
ФППОВ ММА им. И. М. Сеченова