Систолическая функция сердца что это
Что такое сердечная недостаточность? Причины возникновения, диагностику и методы лечения разберем в статье доктора Гринберг М. В., кардиолога со стажем в 32 года.
Определение болезни. Причины заболевания
Сердечная недостаточность — синдром, при котором нарушена способность сердца перекачивать кровь. Заболевание проявляется одышкой, повышенной утомляемостю, хрипами в лёгких, отёками голеней и стоп.
Выделяют острую и хроническую формы:
Распространённость
В России хроническая сердечная недостаточность чаще регистрируется у женщин. Возможно, это связано с более пристальным их вниманием к своему здоровью.
Причины хронической сердечной недостаточности
Сердечная недостаточность не является самостоятельным заболеванием, это результат развития многих сердечно-сосудистых болезней. Она возникает в основном из-за атеросклероза, ишемической болезни сердца и гипертонии.
Другие факторы риска:
Причины острой сердечной недостаточности
Острая сердечная недостаточность может возникнуть как обострение хронической формы заболевания, а также на фоне инфаркта миокарда, разрыва хорд митрального клапана и других тяжёлых состояний.
Симптомы сердечной недостаточности
В начале заболевания симптомы сердечной недостаточности отмечаются исключительно при физических нагрузках.
Реакция со стороны сердца. Из-за нарушения кровообращения появляется одышка — частое и глубокое дыхание, не соответствующее уровню нагрузки. При повышении давления в лёгочных сосудах возникает кашель, иногда с кровью. При физической активности и употреблении большого количества пищи может усилиться сердцебиение. Пациент жалуется на чрезмерную утомляемость и слабость. С течением времени симптомы нарастают и теперь беспокоят не только при физической активности, но и в состоянии покоя.
Реакции со стороны печени. Сердечную недостаточность сопровождает застой крови в сосудах печени, из-за чего возникает чувство тяжести и боли под правым ребром.
Патогенез сердечной недостаточности
Сердце, подобно насосу, нагнетает кровь в сосуды и перекачивает её из одной части тела в другую:
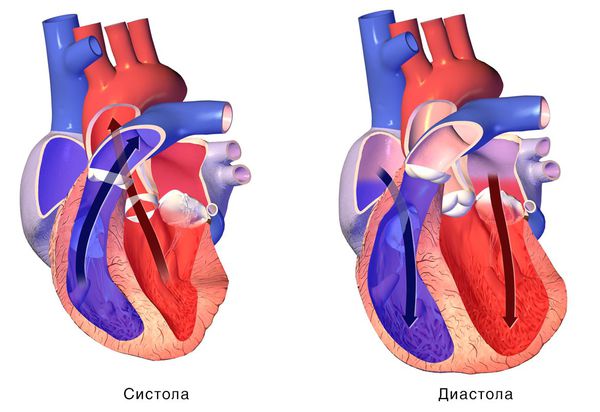
При сокращении сердечной мышцы, называемой систолой, кровь выталкивается из сердца. При расслаблении сердечной мышцы, или диастоле, она возвращается в сердце.
Если расслабляющая или сократительная способность сердца уменьшается, то развивается сердечная недостаточность. Это происходит, как правило, из-за слабости сердечной мышцы и/или потери её эластичности. В результате сердце качает недостаточно крови. Она может также накапливаться в тканях и вызывать застой.
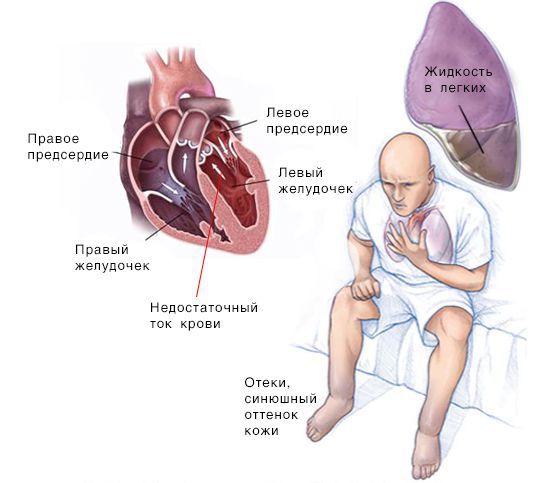
Скопление крови, поступающей в левую часть сердца, приводит к застою в лёгких и затруднению дыхания. Скопление крови, приходящей в правую половину сердца, вызывает застой жидкости в других частях тела, например в печени и ногах.
При сердечной недостаточности, как правило, поражены обе половины сердца. Но одна из них может страдать от заболевания сильнее, чем другая. В таких случаях выделяют правостороннюю и левостороннюю сердечную недостаточность.
Классификация и стадии развития сердечной недостаточности
Выделяют следующие формы сердечной недостаточности:
Недостаточность левого желудочка сердца
Левосторонняя сердечная недостаточность бывает левожелудочковой и левопредсердной. Для неё свойственно снижение выброса левого желудочка и/или застой крови на пути к левым отделам сердца, то есть в венах малого круга кровообращения.
Симптомы при левосторонней сердечной недостаточности (СН): слабость, головокружения, бледность кожи, одышка и быстрая утомляемость.
Недостаточность правого желудочка сердца
Симптомы при правосторонней СН: периферические отёки, цианоз и скопление жидкости в брюшной полости.
Изолированная сердечная недостаточность встречается редко и кратковременно. В последующем нарушение затрагивает все камеры сердца и развиваются типичные симптомы болезни.
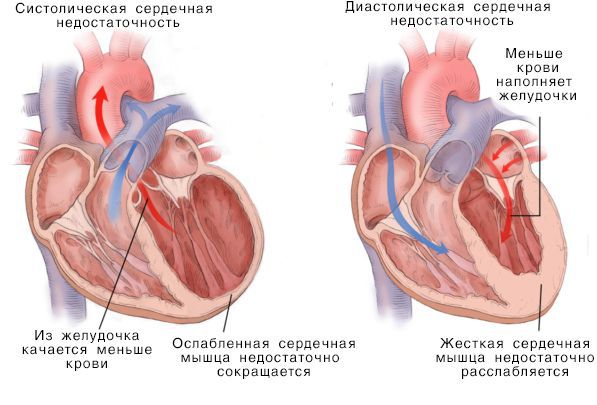
Систолическая и дистолическая сердечная недостаточность
Нарушение насосной функции левого желудочка может быть вызвано систолической и диастолической дисфункцией. Систолическая дисфункция более распространена и связана со снижением сократимости миокарда — мышечной ткани сердца. В большинстве случаев причиной систолической хронической сердечной недостаточности становится ИБС, сочетаясь с артериальной гипертензией и сахарным диабетом.
Помимо привычных терминов “диастолическая сердечная недостаточность” и «систолическая сердечная недостаточность», используются названия “сердечная недостаточность с сохраненной фракцией выброса ЛЖ (СНСФВ)” и «сердечная недостаточность со сниженной фракцией выброса (СН СФВ)».
Острая и хроническая сердечная недостаточность
Симптомы при хронической и острой СН различаются лишь интенсивностью и сроками развития.
Стадии развития сердечной недостаточности
Современная классификация хронической сердечной недостаточности объединяет модифицированную классификацию Российской кардиологический школы по стадиям, которые могут только ухудшаться (В. Х. Василенко, М. Д. Стражеско, 1935 г.), и международную классификацию по функциональным классам, которые определяются способностью больного переносить физическую нагрузку (тест с 6-ти минутной ходьбой) и могут ухудшаться или улучшаться (Нью-Йоркская классификация кардиологов). [2]
Классификация ХСН Российского общества специалистов по сердечной недостаточности
| ФК | ФК ХСН (могут изменяться на фоне лечения) | НК | Стадии ХСН (не меняются на фоне лечения) |
|---|---|---|---|
| 1ФК | Ограничений физической активности нет; повышенная нагрузка сопровождается одышкой и/или медленным восстановлением | 1 ст | Скрытая сердечная недостаточность |
| 11ФК | Незначительное ограничение физической активности: утомляемость, одышка, сердцебиение | 11а ст | Умеренно выраженные нарушения гемодинамики в одном из кругов кровообращения |
| 111ФК | Заметное ограничение физической активности: по сравнению с привычными нагрузками сопровождается симптомами | 11б ст | Выраженные нарушения гемодинамики в обоих кругах кровообращения |
| 1У ФК | Симптомы СН присутствуют в покое и усиливаются при минимальной физической активности | 111 ст | Выраженные нарушения гемодинамики и необратимые структурные изменения в органах-мишенях. Финальная стадия поражения сердца и других органов |
Классификация сердечной недостаточности Нью-Йоркской кардиологической ассоциации
Класс I. Заболевание сердца не ограничивает физическую активность. Обычная нагрузка не вызывает усталость, сердцебиение и одышку.
Класс II. Болезнь незначительно ограничивает физическую активность. В покое симптомов нет. Обычная физическая нагрузка вызывает усталость, сердцебиение или одышку.
Класс III. Физическая активность значительно ограничена. В покое симптомов нет. Небольшая физическая активность вызывает усталость, сердцебиение или одышку.
Осложнения сердечной недостаточности
Осложнения хронической сердечной недостаточности:
Диагностика сердечной недостаточности
Лечение сердечной недостаточности
Этапы оказания помощи пациенту с острой сердечной недостаточностью
При сердечной недостаточности не стоит заниматься самолечением. Своевременное обращение к врачу поможет избежать негативных последствий.
Цели терапии
Правильно подобранная медикаментозная терапия способна улучшить качество жизни и значительно продлить её продолжительность у больных даже с тяжелыми формами хронической сердечной недостаточности (по данным литературы — до 10 лет). [4]
Стандарты диагностики и лечения сердечной недостаточности, которые утверждены Минздравом, предписывают определенные исследования и манипуляции для пациентов, обратившихся с симптомами, напоминающими сердечную недостаточность; там же есть список лекарственных средств, но без указания, кто и как должен это лечить. Терапевты в поликлиниках не имеют соответствующей подготовки и не могут грамотно оказывать помощь этим больным.
Нужна ли госпитализация при сердечной недостаточности
Причиной госпитализации является декомпенсация — выраженное нарастание отёков и одышки, тахикардия и нарушение сердечного ритма.
В России сегодня почти нет специализированных отделений, где принимали бы больных с этим заболеванием, проводили бы дифференциальную диагностику и подбирали лечение (в Западной Европе введена врачебная специальность «специалист по сердечной недостаточности»). Кто реально занимается индивидуальным подбором лекарственных препаратов для больного? Терапевт, который назначает преимущественно фуросемид (мочегонный препарат), выводящий калий, снижающий давление и ускоряющий наступление летального исхода?
Кардиологические отделения районных больниц, куда с огромным трудом можно госпитализировать тяжелого больного на очень короткий срок, где опять же назначат фуросемид и лишь выведут избыточно накопленную жидкость, а через 1-2 месяца опять наступит ухудшение (правило 4-х госпитализаций: время между каждой последующей госпитализацией сокращается, состояние ухудшается, после 4-й госпитализации больных не остается!) В то время как современные препараты в постепенно повышающихся дозах могут обеспечить гемодинамическую разгрузку сердца, улучшить состояние пациента, уменьшить потребность в госпитализациях, продлить жизнь больного.
При хронической сердечной недостаточности показано сохранять режим питания и нагрузок и непрерывно принимать лекарственные препараты. Одно-двухдневный пропуск может ухудшить состояние, симптомы могут вернуться, и станет неизбежной госпитализация. Хроническая сердечная недостаточность часто встречается у людей пожилого возраста и сочетается с энцефалопатией, и помощь близких может значительно повысить их приверженность к лечению. Нужно обучение правильному питанию, режиму дня, контролю за задержкой жидкости (за рубежом эти функции выполняет специально обученная медсестра, которая осуществляет патронаж больного).
Острая или тяжелая форма хронической сердечной недостаточности подразумевает постельный режим, полный психический и физический покой. В остальных случаях показаны умеренные нагрузки, которые не сказываются на самочувствии. Следует потреблять не более 500-600 мл жидкости в сутки, соли – 1-2 г. Назначается витаминизированное, легкоусвояемое диетическое питание, олигомерные питательные смеси.
Медикаментозное лечение
Если развивается приступ острой сердечной недостаточности левого желудочка (отёк легких), больной подлежит госпитализации, где ему оказывают неотложную помощь. Лечение заключается в введении диуретиков, нитроглицерина, препаратов, которые повышают сердечный выброс (добутамин, дофамин), проводятся ингаляции O2.
Если развивается асцит, показано проведение пункционного удаления жидкости из брюшной полости, при возникновении гидроторакса — плевральная пункция.
Поскольку сердечная недостаточность сопровождается выраженной гипоксией тканей, пациентам показана кислородная терапия. [10]
Хирургические и механические методы лечения
Питание и режим дня при сердечной недостаточности
Пациенту с сердечной недостаточностью следует уменьшить употребление жидкости до одного литра в сутки. Также следует исключить солёности, пряности и копчёности.
При заболевании нужно больше двигаться и выполнять посильные нагрузки: чаще ходить пешком и заниматься лёгкой гимнастикой.
Прогноз. Профилактика
До 1990-х годов 60 − 70 % пациентов с хронической сердечной недостаточностью умирали в течение пяти лет. Современная терапия позволила уменьшить смертность: сейчас в России при этой болезни она составляет 6 % в год, а среди пациентов с клинически выраженными формами — 12 % [16]
Отдалённый прогноз зависит от степени тяжести заболевания, образа жизни, эффективности подобранного лечения и приверженности ему, сопутствующих заболеваний и т. д.
Успешное лечение на ранних стадиях может полностью компенсировать состояние пациентов; при третьей стадии сердечной недостаточности прогноз самый печальный.
Чтобы сердечная недостаточность не прогрессировала, нужно соблюдать рекомендованный режим физической активности, регулярно и без пропусков принимать назначенные лекарства и регулярно наблюдаться у кардиолога.
Публикации в СМИ
Недостаточность сердечная хроническая систолическая
Хроническая систолическая сердечная недостаточность — клинический синдром, осложняющий течение ряда заболеваний и характеризующийся наличием одышки при физической нагрузке (а затем и в покое), быстрой утомляемости, периферических отёков и объективными признаками нарушения функций сердца в покое (например, аускультативные признаки, ЭхоКГ-данные).
Статистические данные. Хроническая систолическая сердечная недостаточность возникает у 0,4–2% населения. С возрастом её распространённость увеличивается: у лиц старше 75 лет она развивается в 10% случаев.
Этиология • Сердечная недостаточность с низким сердечным выбросом •• Поражение миокарда: ••• ИБС (постинфарктный кардиосклероз, хроническая миокардиальная ишемия) ••• Кардиомиопатии ••• Миокардиты ••• Токсические воздействия (например, алкоголь, доксорубицин) ••• Инфильтративные заболевания (саркоидоз, амилоидоз) ••• Эндокринные заболевания ••• Нарушения питания (дефицит витамина В1) •• Перегрузка миокарда ••• Артериальная гипертензия ••• Ревматические пороки сердца ••• Врождённые пороки сердца (например, стеноз устья аорты) •• Аритмии ••• Наджелудочковые и желудочковые тахикардии ••• Фибрилляция предсердий • Сердечная недостаточность с высоким сердечным выбросом •• Анемия •• Сепсис •• Артериовенозная фистула.
Факторы риска • Отказ больного от фармакотерапии • Назначение ЛС с отрицательным инотропным эффектом, и бесконтрольный их приём • Тиреотоксикоз, беременность и другие состояния, связанные с увеличением метаболических потребностей • Избыточная масса тела • Наличие хронической патологии сердца и сосудов (артериальная гипертензия, ИБС, пороки сердца и др.).
Патогенез • Нарушается насосная функция сердца, что приводит к уменьшению сердечного выброса • В результате снижения сердечного выброса возникает гипоперфузия многих органов и тканей •• Уменьшение перфузии сердца приводит к активации симпатической нервной системы и учащению ритма сердца •• Уменьшение перфузии почек обусловливает стимуляцию ренин-ангиотензиновой системы. Увеличивается выработка ренина, при этом происходит избыточная продукция ангиотензина II, приводящая к вазоконстрикции, задержке воды (отёки, жажда, увеличение ОЦК) и последующему увеличению преднагрузки на сердце •• Снижение перфузии периферических мышц обусловливает накопление в них недоокисленных продуктов метаболизма, а также гипоксия приводят к выраженной утомляемости.
КЛАССИФИКАЦИИ
Классификация XII Всесоюзного съезда терапевтов 1935 г. (Н.Д. Стражеско, В.Х. Василенко).
• I стадия (начальная) — скрытая сердечная недостаточность, проявляющаяся только при физической нагрузке (одышкой, тахикардией, быстрой утомляемостью).
• II стадия (выраженная) — длительная недостаточность кровообращения, нарушения гемодинамики (застой в большом и малом круге кровообращения), нарушение функций органов и обмена веществ выражены и в покое •• Период А — начало длительной стадии, характеризуется слабо выраженными нарушениями гемодинамики, нарушениями функций сердца или только их части •• Период Б — конец длительной стадии, характеризуется глубокими нарушениями гемодинамики, в процесс вовлекается вся ССС.
• III стадия (конечная, дистрофическая) — тяжёлые нарушения гемодинамики, стойкие изменения обмена веществ и функций всех органов, необратимые изменения структуры тканей и органов.
Классификация Нью-Йоркской кардиологической ассоциации (1964) • I класс — обычная физическая нагрузка не вызывает выраженной утомляемости, одышки или сердцебиения • II класс — лёгкое ограничение физической активности: удовлетворительное самочувствие в покое, но обычная физическая нагрузка вызывает утомление, сердцебиение, одышку или боли • III класс — выраженное ограничение физической активности: удовлетворительное самочувствие в покое, но нагрузка менее обычной приводит к появлению симптоматики • IV класс — невозможность выполнения какой-либо физической нагрузки без ухудшения самочувствия: симптомы сердечной недостаточности имеются даже в покое и усиливаются при любой физической нагрузке.
Классификация общества специалистов по сердечной недостаточности (ОСНН, 2002) принята на Всероссийском конгрессе кардиологов в октябре 2002 г. Удобство данной классификации в том, что она не только отражает состояние процесса, но и его динамику. В диагнозе необходимо отражать как стадию хронической сердечной недостаточности, так и её функциональный класс. Необходимо учитывать, что соответствие стадии и функционального класса не вполне чёткое — функциональный класс выставляют при наличии несколько менее выраженных проявлений, чем это необходимо для выставления соответствующей стадии сердечной недостаточности.
• Стадии хронической сердечной недостаточности (могут ухудшаться несмотря на лечение) •• I стадия — начальная стадия заболевания (поражения) сердца. Гемодинамика не нарушена. Скрытая сердечная недостаточность Бессимптомная дисфункция левого желудочка •• IIА стадия — клинически выраженная стадия заболевания (поражения) сердца. Нарушения гемодинамики в одном из кругов кровообращения, выраженные умеренно. Адаптивное ремоделирование сердца и сосудов •• IIБ стадия — тяжёлая стадия заболевания (поражения) сердца. Выраженные изменения гемодинамики в обоих кругах кровообращения. Дезадаптивное ремоделирование сердца и сосудов •• III стадия — конечная стадия поражения сердца. Выраженные изменения гемодинамики и тяжёлые (необратимые) структурные изменения органов-мишеней (сердца, лёгких, сосудов, головного мозга, почек). Финальная стадия ремоделирования органов.
• Функциональные классы хронической сердечной недостаточности (могут изменяться на фоне лечения как в одну, так и другую сторону) •• I ФК — ограничения физической активности отсутствуют: привычная физическая активность не сопровождается быстрой утомляемостью, появлением одышки или сердцебиения. Повышенную нагрузку больной переносит, но она может сопровождаться одышкой и/или замедленным восстановлением сил •• II ФК — незначительное ограничение физической активности: в покое симптомы отсутствуют, привычная физическая активность сопровождается утомляемостью, одышкой или сердцебиением •• III ФК — заметное ограничение физической активности: в покое симптомы отсутствуют, физическая активность меньшей интенсивности по сравнению с привычными нагрузками сопровождается появлением симптомов •• IV ФК — невозможность выполнить какую-либо физическую нагрузку без появления дискомфорта; симптомы сердечной недостаточности присутствуют в покое и усиливаются при минимальной физической активности.
Клинические проявления
• Жалобы — одышка, приступы удушья, слабость, утомляемость •• Одышка в начальной стадии сердечной недостаточности возникает при физической нагрузке, а при выраженной сердечной недостаточности — в покое. Она появляется в результате увеличения давления в лёгочных капиллярах и венах. Это уменьшает растяжимость лёгких и увеличивает работу дыхательных мышц •• Для выраженной сердечной недостаточности характерно ортопноэ — вынужденное положение сидя, принимаемое больным для облегчения дыхания при выраженной одышке. Ухудшение самочувствия в положении лёжа обусловлено депонированием жидкости в лёгочных капиллярах, приводящим к увеличению гидростатического давления. Кроме того, в положении лёжа диафрагма приподнимается, что несколько затрудняет дыхание •• Для хронической сердечной недостаточности характерна пароксизмальная ночная одышка (сердечная астма), обусловленная возникновением интерстициального отёка лёгких. Ночью во время сна развивается приступ выраженной одышки, сопровождающийся кашлем и появлением хрипов в лёгких. При прогрессировании сердечной недостаточности может возникать альвеолярный отёк лёгких •• Быстрая утомляемость у больных сердечной недостаточностью появляется вследствие недостаточного снабжения кислородом скелетных мышц •• Больных с хронической сердечной недостаточностью могут беспокоить тошнота, снижение аппетита, боли в животе, увеличение живота (асцит) вследствие застоя крови в печени и системе воротной вены •• Со стороны сердца могут выслушиваться патологические III и IV тоны сердца. В лёгких определяются влажные хрипы. Характерен гидроторакс, чаще правосторонний, возникающий в результате увеличения плеврального капиллярного давления и транссудации жидкости в плевральную полость.
• Клинические проявления сердечной недостаточности существенно зависят от её стадии •• Стадия I — признаки (быстрая утомляемость, одышка и сердцебиение) появляются при обычной физической нагрузке, в покое проявлений сердечной недостаточности нет •• Стадия IIА — имеются невыраженные нарушения гемодинамики. Клинические проявления зависят от того, какие отделы сердца преимущественно поражены (правые или левые) ••• Левожелудочковая недостаточность характеризуется застоем в малом круге кровообращения, проявляющемся типичной инспираторной одышкой при умеренной физической нагрузке, приступами пароксизмальной ночной одышки, быстрой утомляемостью. Отёки и увеличение печени нехарактерны ••• Правожелудочковая недостаточность характеризуется формированием застойных явлений по большому кругу кровообращения. Пациентов беспокоит боль и тяжесть в правом подреберье, уменьшение диуреза. Характерно увеличение печени (поверхность гладкая, край закруглён, пальпация болезненна). Отличительной особенностью сердечной недостаточности IIА стадии считают полную компенсацию состояния на фоне лечения, т.е. обратимость проявлений сердечной недостаточности в результате адекватного лечения •• Стадия IIБ — имеются глубокие нарушения гемодинамики, вовлечена в процесс вся система кровообращения. Одышка возникает при малейшей физической нагрузке. Больных беспокоят чувство тяжести в правой подрёберной области, общая слабость, нарушение сна. Характерны ортопноэ, отёки, асцит (следствие увеличения давления в печёночных венах и венах брюшины — возникает транссудация, и жидкость накапливается в брюшной полости), гидроторакс, гидроперикард •• III стадия — конечная дистрофическая стадия с глубокими необратимыми нарушениями обмена веществ. Как правило, состояние больных в этой стадии тяжёлое. Одышка выражена даже в покое. Характерны массивные отёки, скопление жидкости в полостях (асцит, гидроторакс, гидроперикард, отёк половых органов). На этой стадии возникает кахексия.
Инструментальные данные
• ЭКГ: можно выявить признаки блокады левой или правой ножки пучка Хиса, гипертрофии желудочков или предсердий, патологические зубцы Q (как признак перенесённого ИМ), аритмии. Нормальная ЭКГ позволяет усомниться в диагнозе хронической сердечной недостаточности.
• ЭхоКГ позволяет уточнить этиологию хронической сердечной недостаточности и оценить функции сердца, степень их нарушения (в частности, определить фракцию выброса левого желудочка). Типичные проявления сердечной недостаточности — расширение полости левого желудочка (по мере прогрессирования — расширение и других камер сердца), увеличение конечного систолического и конечного диастолического размеров левого желудочка, снижение его фракции выброса.
• Рентгенологическое исследование •• Возможно выявление венозной гипертензии в виде перераспределения кровотока в пользу верхних отделов лёгких и увеличения диаметра сосудов •• При застое в лёгких выявляют признаки интерстициального отёка (линии Керли в рёберно-диафрагмальных синусах) либо признаки отёка лёгких •• Обнаруживают гидроторакс (чаще правосторонний) •• Кардиомегалию диагностируют при увеличении поперечного размера сердца более 15,5 см у мужчин и более 14,5 см у женщин (либо при кардиоторакальном индексе более 50%).
• Катетеризация полостей сердца позволяет выявить увеличение давления заклинивания лёгочных капилляров более 18 мм рт.ст.
Диагностические критерии — Фремингемские критерии диагностики хронической сердечной недостаточности, подразделяемые на большие и малые • Большие критерии: пароксизмальная ночная одышка (сердечная астма) или ортопноэ, набухание шейных вен, хрипы в лёгких, кардиомегалия, отёк лёгких, патологический III тон сердца, увеличение ЦВД (более 160 мм вод.ст.), время кровотока более 25 с, положительный «гепатоюгулярный рефлюкс» • Малые критерии: отёки на ногах, ночной кашель, одышка при нагрузке, увеличение печени, гидроторакс, тахикардия более 120 в минуту, уменьшение ЖЕЛ на 1/3 от максимальной • Для подтверждения диагноза хронической сердечной недостаточности необходим либо 1 большой либо 2 малых критерия. Определяемые признаки должны быть связаны с сердечным заболеванием.
Дифференциальная диагностика • Нефротический синдром — наличие в анамнезе отёков, протеинурии, почечной патологии • Цирроз печени • Окклюзионные поражения вен с последующим развитием периферических отёков.
Лечение • Необходимо в первую очередь оценить возможность воздействия на причину недостаточности. В ряде случаев эффективное этиологическое воздействие (например, хирургическая коррекция порока сердца, реваскуляризация миокарда при ИБС) может значительно уменьшить выраженность проявлений хронической сердечной недостаточности • В лечении хронической сердечной недостаточности выделяют немедикаментозные и лекарственные методы терапии. Следует отметить, что оба вида лечения должны дополнять друг друга.
Немедикаментозное лечение • Ограничение употребления поваренной соли до 5–6 г/сут, жидкости (до 1–1,5 л/сут) • Оптимизация физической активности •• Умеренная физическая активность возможна и даже необходима (ходьба как минимум по 20–30 мин 3–5 р/нед) •• Полный физический покой следует соблюдать при ухудшении состояния (в покое урежается ЧСС и уменьшается работа сердца).
Лекарственная терапия. Конечная цель лечения хронической сердечной недостаточности — улучшение качества жизни и увеличение её продолжительности.
• Диуретики. При их назначении необходимо учитывать, что возникновение отёков при сердечной недостаточности связано с несколькими причинами (сужением почечных сосудов, увеличением секреции альдостерона, повышением венозного давления. Лечение только диуретиками считают недостаточным. При хронической сердечной недостаточности обычно применяют петлевые (фуросемид) или тиазидные (например, гидрохлоротиазид) диуретики. При недостаточном диуретическом ответе комбинируют петлевые диуретики и тиазиды •• Тиазидные диуретики. Обычно применяют гидрохлоротиазид в дозе от 25 до 100 мг/сут. Следует помнить, что при СКФ почек менее 30 мл/мин использовать тиазиды нецелесообразно •• Петлевые диуретики начинают действовать быстрее, диуретический эффект у них выражен сильнее, но менее продолжителен, чем у тиазидных диуретиков. Применяют фуросемид в дозе 20–200 мг/сут в/в в зависимости от проявлений отёчного синдрома и диуреза. Возможно его назначение внутрь в дозе 40–100 мг/сут.
• Ингибиторы АПФ вызывают гемодинамическую разгрузку миокарда вследствие расширения сосудов, увеличения диуреза, уменьшения давления наполнения левого и правого желудочков. Показаниями для назначения ингибиторов АПФ считают клинические признаки сердечной недостаточности, снижение фракции выброса левого желудочка менее 40%. При назначении ингибиторов АПФ необходимо соблюдать определённые условия по рекомендациям Европейского общества кардиологов (2001) •• Необходимо прекратить приём диуретиков за 24 ч до приёма ингибиторов АПФ •• Следует проводить контроль АД до и после приёма ингибиторов АПФ •• Лечение начинают с малых доз с постепенным их повышением •• Необходимо контролировать функции почек (диурез, относительную плотность мочи) и концентрацию электролитов крови (ионов калия, натрия) при увеличении дозы каждые 3–5 дней, затем каждые 3 и 6 мес •• Следует избегать совместного назначения калийсберегающих диуретиков (их можно назначать только при гипокалиемии) •• Нужно избегать сочетанного применения НПВС.
• Получены первые положительные данные о благоприятном влиянии блокаторов рецепторов ангиотензина II (в частности, лозартана) на течение хронической сердечной недостаточности как альтернативы ингибиторам АПФ при их непереносимости или противопоказаниях к назначению.
• Сердечные гликозиды оказывают положительное инотропное (увеличивают и укорачивают систолу), отрицательное хронотропное (снижение ЧСС), отрицательное дромотропное (замедление АВ-проводимости) действие. Оптимальной поддерживающей дозой дигоксина считают 0,25–0,375 мг/сут (у пожилых пациентов 0,125–0,25 мг/сут); терапевтическая концентрация дигоксина в сыворотке крови составляет 0,5–1,5 мг/л. Показаниями для назначения сердечных гликозидов являются тахисистолическая форма фибрилляции предсердий, синусовая тахикардия.
• Спиронолактон. Установлено, что назначение антагониста альдостерона спиронолактона в дозе 25 мг 1–2 р/сут (при отсутствии противопоказаний) способствует увеличению продолжительности жизни больных сердечной недостаточностью.
• Периферические вазодилататоры назначают при хронической сердечной недостаточности в случае наличия противопоказаний или при плохой переносимости ингибиторов АПФ. Из периферических вазодилататоров применяют гидралазин в дозе до 300 мг/сут, изосорбид динитрат в дозе до 160 мг/сут.
• Антикоагулянты. Больные с хронической сердечной недостаточностью подвержены высокому риску тромбоэмболических осложнений. Возможна как ТЭЛА вследствие венозного тромбоза, так и тромбоэмболия сосудов большого круга кровообращения, обусловленная внутрисердечными тромбами или фибрилляцией предсердий. Назначение непрямых антикоагулянтов больным с хронической сердечной недостаточностью рекомендовано при наличии фибрилляции предсердий и тромбозах в анамнезе.
• Антиаритмические препараты. При наличии показаний к назначению антиаритмических средств (фибрилляция предсердий, желудочковые тахикардии) рекомендуют использовать амиодарон в дозе 100–200 мг/сут. Этот препарат обладает минимальным отрицательным инотропным эффектом, в то время как большинство остальных препаратов этого класса снижают фракцию выброса левого желудочка. Кроме того, сами антиаритмические средства могут провоцировать аритмии (проаритмический эффект).
Хирургическое лечение
• Выбор оптимального метода хирургического лечения зависит от причины, приводящей к сердечной недостаточности. Так, при ИБС во многих случаях выполнима реваскуляризация миокарда, при идиопатическом субаортальном гипертрофическом стенозе — септальная миоэктомия, при клапанных пороках — протезирование или реконструктивные вмешательства на клапанах, при брадиаритмиях — имплантация ЭКС и т.д.
• В случае рефрактерности сердечной недостаточности к адекватной терапии основным хирургическим методом лечения является трансплантация сердца.
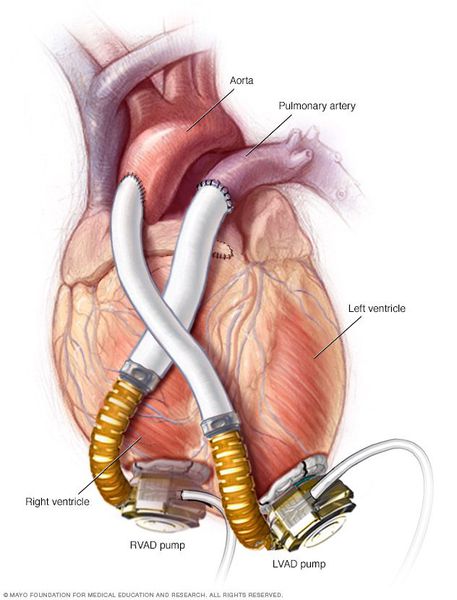
• Методы механической поддержки кровообращения (имплантация ассисторов, искусственных желудочков и биомеханических помп), ранее предложенные как временные варианты перед трансплантацией, в настоящее время приобрели статус самостоятельных вмешательств, результаты которых сопоставимы с результатами трансплантации.
• Для предупреждения прогрессирования дилатации сердца проводят имплантацию устройств в виде сетки, препятствующей избыточному расширению сердца.
• При толерантном к лечению лёгочном сердце более целесообразным вмешательством представляется трансплантация комплекса «сердце–лёгкие».
Прогноз. В целом 3-летняя выживаемость больных хронической систолической сердечной недостаточностью составляет 50%. Смертность от хронической систолической сердечной недостаточности составляет 19% в год.
• Факторы, наличие которых коррелирует с плохим прогнозом у больных с сердечной недостаточностью •• Снижение фракции выброса левого желудочка менее 25% •• Невозможность подъёма на один этаж и движения в нормальном темпе более 3 мин •• Снижение содержания ионов натрия плазмы крови менее 133 мэкв/л •• Снижение концентрации ионов калия плазмы крови менее 3 мэкв/л •• Увеличение содержания в крови норэпинефрина •• Частая желудочковая экстрасистолия при суточном мониторировании ЭКГ.
• Риск внезапной сердечной смерти больных с сердечной недостаточностью в 5 раз выше, чем в общей популяции. Большинство больных хронической сердечной недостаточностью погибают внезапно, преимущественно от возникновения фибрилляции желудочков. Профилактическое назначение антиаритмических средств не предупреждает данного осложнения.
МКБ-10 • I50 Сердечная недостаточность