Систолическая гипертензия что это такое
Что такое артериальная гипертензия (гипертония)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Зафираки Виталия Константиновича, кардиолога со стажем в 24 года.
Определение болезни. Причины заболевания
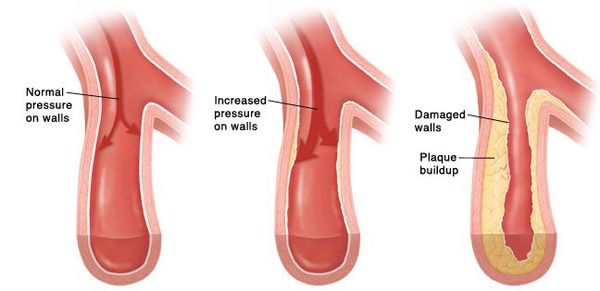
Повышением артериального давления могут сопровождаться десятки различных хронических заболеваний, и гипертоническая болезнь — лишь одно из них, но самое частое: примерно 9 случаев из 10. Диагноз ГБ устанавливается в тех случаях, когда имеется стабильное повышение АД, но при этом никаких иных заболеваний, которые приводят к повышению АД, не обнаруживается.
Гипертоническая болезнь — это болезнь, для которой стабильное повышение АД служит основным ее проявлением. Факторы риска, увеличивающие вероятность ее развития, были установлены при наблюдениях за большими группами людей. Помимо имеющейся у некоторых людей генетической предрасположенности, среди таких факторов риска находятся:
Симптомы артериальной гипертензии
Повышенное артериальное давление само по себе у многих людей не проявляется какими-либо субъективными ощущениями. Если же повышенное АД сопровождается симптомами, это может быть ощущение тяжести в голове, головная боль, мелькание перед глазами, тошнота, головокружение, неустойчивость при ходьбе, а также ряд других симптомов, довольно неспецифичных для повышенного артериального давления. Перечисленные выше симптомы гораздо отчетливее проявляют себя при гипертоническом кризе — внезапном значительном подъеме АД, приводящем к явному ухудшению состояния и самочувствия.
Можно было бы и дальше перечислять через запятую возможные симптомы ГБ, но особой пользы в этом нет. Почему? Во-первых, все эти симптомы неспецифичны для гипертонической болезни (т.е. могут встречаться как по отдельности, так и в различных сочетаниях и при других болезнях), а во-вторых, для констатации наличия артериальной гипертонии важен сам факт стабильного повышения артериального давления. А выявляется это не оценкой субъективных симптомов, а только при измерениях АД, причем неоднократных. Имеется в виду, во-первых, что «за один присест» следует измерять АД дважды или трижды (с небольшим перерывом между измерениями) и принимать за истинное АД среднее арифметическое из двух или трех измеренных значений. Во-вторых, стабильность повышения АД (критерий диагностики гипертонической болезни как хронического заболевания) следует подтвердить при измерениях в разные дни, желательно с интервалом не менее недели.
В случае развития гипертонического криза симптомы будут обязательно, иначе это не гипертонический криз, а просто бессимптомное повышение АД. И симптомы эти могут быть как те, что перечислены выше, так и другие, более серьезные — о них говорится в разделе «Осложнения».
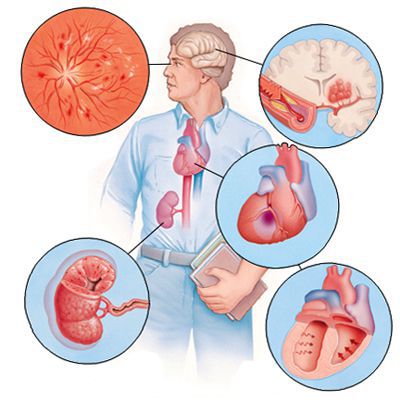
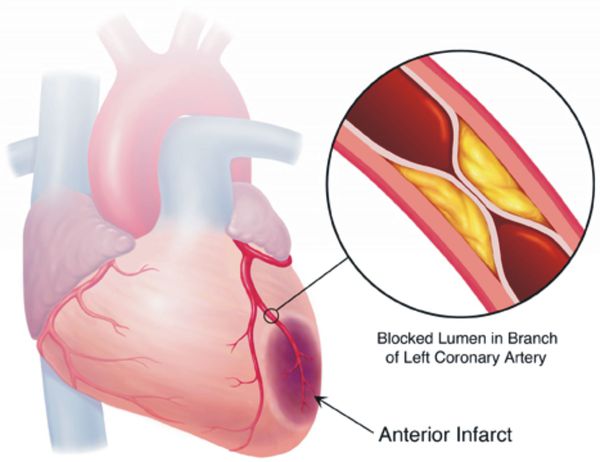
Если гипертоническая болезнь с течением времени — обычно многих лет — приводит к поражению различных органов (их в данном контексте называют «органы-мишени»), то это может проявиться снижением памяти и интеллекта, инсультом либо преходящим нарушением мозгового кровообращения, увеличением толщины стенок сердца, ускоренным развитием атеросклеротических бляшек в сосудах сердца и других органов, инфарктом миокарда или стенокардией, снижением скорости фильтрации крови в почках и т. д. Соответственно, клинические проявления будут обусловлены уже этими осложнениями, а не повышением АД как таковым.
Патогенез артериальной гипертензии
Классификация и стадии развития артериальной гипертензии
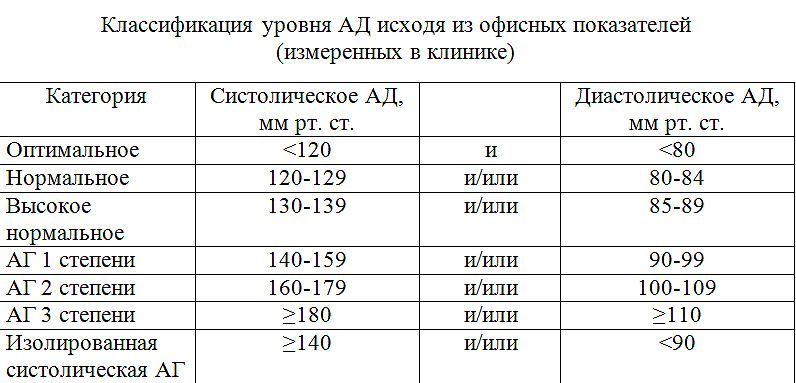
Если значения систолического и диастолического АД попадают в разные категории, то степень артериальной гипертонии оценивается по наивысшему из двух значений, причем неважно — систолическому или диастолическому. Степень повышения АД при диагностике гипертонической болезни устанавливают при неоднократных измерениях в разные дни.
Осложнения артериальной гипертензии
Цель лечения гипертонической болезни — не «сбивание» повышенного артериального давления, а максимальное снижение риска сердечно-сосудистых и других осложнений в долговременном аспекте, поскольку этот риск — опять-таки, при оценке в масштабе «годы-десятилетия» — увеличивается на каждые дополнительные 10 мм рт. ст. уже от уровня АД 115/75 мм рт. ст. Имеются в виду такие осложнения, как инсульт, ишемическая болезнь сердца, сосудистая деменция (слабоумие), хроническая почечная и хроническая сердечная недостаточность, атеросклеротическое поражение сосудов нижних конечностей.
Большинство больных гипертонической болезнью до поры до времени ничего не беспокоит, поэтому у них нет особой мотивации лечиться, регулярно принимая определенный минимум лекарственных препаратов и изменив образ жизни на более здоровый. Однако в лечении гипертонической болезни не существует каких-то одноразовых мероприятий, которые бы позволили навсегда забыть об этой болезни, ничего более не делая для ее лечения.
Диагностика артериальной гипертензии
С диагностикой артериальной гипертонии как таковой все обычно обстоит довольно просто: для этого требуется лишь неоднократно зарегистрированное АД на уровне 140/90 мм рт. ст. и выше. Но гипертоническая болезнь и артериальная гипертония — не одно и то же: как уже говорилось, повышением АД может проявляться целый ряд заболеваний, и гипертоническая болезнь — только одно из них, хотя и самое частое. Врач, проводя диагностику, с одной стороны, должен убедиться в стабильности повышения АД, а с другой — оценить вероятность того, не является ли повышение АД проявлением симптоматической (вторичной) артериальной гипертонии.
Для этого на первом этапе диагностического поиска врач выясняет, в каком возрасте впервые начало повышаться АД, нет ли таких симптомов, как, например, храп с остановками дыхания во сне, приступы мышечной слабости, необычные примеси в моче, приступы внезапного сердцебиения с потливостью и головной болью и т.д. Имеет смысл уточнить, какие лекарственные препараты и биодобавки принимает пациент, т.к. в некоторых случаях именно они могут привести к повышению АД или усугублению уже повышенного. Несколько рутинных (выполняемых практически всем пациентам с повышенным АД) диагностических тестов, наряду со сведениями, полученными в ходе беседы с врачом, помогают оценить вероятность некоторых форм вторичной гипертонии: общий анализ мочи, определение в крови концентрации креатинина и глюкозы, а иногда — калия и других электролитов. В целом же, с учетом невысокой распространенности вторичных форм артериальной гипертонии (около 10% от всех ее случаев) для дальнейшего поиска этих заболеваний как возможной причины повышенного АД надо иметь веские основания. Поэтому, если на первом этапе диагностического поиска не обнаруживается существенных данных в пользу вторичного характера артериальной гипертонии, то в дальнейшем считается, что АД повышено за счет гипертонической болезни. Это суждение может быть иногда впоследствии пересмотрено по мере появления новых данных о пациенте.
Помимо поиска данных за возможный вторичный характер повышения АД, врач устанавливает наличие факторов риска сердечно-сосудистых заболеваний (это нужно для оценки прогноза и более целенаправленного поиска поражения внутренних органов), а также, возможно, уже существующих болезней сердечно-сосудистой системы или их бессимптомного поражения — это влияет на оценку прогноза и стадии гипертонической болезни, выбор лечебных мероприятий. С этой целью, помимо беседы с пациентом и его осмотра, выполняется ряд диагностических исследований (например, электрокардиография, эхокардиография, ультразвуковое исследование сосудов шеи, при необходимости — некоторые другие исследования, характер которых определяется уже полученными о пациенте медицинскими данными).
Суточное мониторирование АД с помощью специальных компактных приборов позволяет оценить изменения АД в ходе привычного для пациента образа жизни. Данное исследование необходимо не во всех случаях — в основном, если измеренное на приеме у врача АД значительно отличается от измеренного дома, при необходимости оценить ночное АД, при подозрении на эпизоды гипотонии, иногда — для оценки эффективности проводимого лечения.
Таким образом, одни диагностические методы при обследовании пациента с повышенным АД применяются во всех случаях, к применению других методов подходят более избирательно, в зависимости от уже полученных о пациенте данных, для проверки предположений, возникших у врача в ходе предварительного обследования.
Лечение артериальной гипертензии
В отношении немедикаментозных мер, направленных на лечение гипертонической болезни, больше всего убедительных доказательств накоплено о положительной роли снижения потребления поваренной соли, уменьшения и удержания на этом уровне массы тела, регулярных физических тренировках (нагрузках), не более чем умеренном употреблении алкоголя, а также об увеличении содержания в рационе овощей и фруктов. Только все эти меры эффективны как часть долговременных изменений того нездорового образа жизни, который и привел к развитию гипертонической болезни. Так, например, снижение массы тела на 5 кг приводило к снижению АД в среднем на 4,4/3,6 мм рт. ст. [9] — вроде бы, немного, но в сочетании с другими вышеперечисленными мерами по оздоровлению образа жизни эффект может оказаться весьма значительным.
Оздоровление образа жизни обосновано практически для всех больных гипертонической болезнью, а вот медикаментозное лечение показано хотя и не всегда, но в большинстве случаев. Если больным с повышением АД 2 и 3 степеней, а также при гипертонической болезни любой степени с высоким рассчитанным сердечно-сосудистым риском медикаментозное лечение назначают обязательно (его долговременная польза продемонстрирована во многих клинических исследованиях), то при гипертонической болезни 1 степени с низким и средним рассчитанным сердечно-сосудистым риском польза такого лечения не была убедительно доказана в серьезных клинических испытаниях. В таких ситуациях возможную пользу от назначения медикаментозной терапии оценивают индивидуально, учитывая предпочтения пациента. Если, несмотря на оздоровление образа жизни, повышение АД у таких пациентов сохраняется на протяжении ряда месяцев при повторных визитах к врачу, необходимо вновь переоценить необходимость применения лекарств. Тем более, что величина расчетного риска часто зависит от полноты обследования пациента и может оказаться значительно выше, чем это представлялось вначале. Почти во всех случаях лечения гипертонической болезни стремятся добиться стабилизации АД ниже 140/90 мм рт. ст. Это не означает, что оно в 100% измерений будет находиться ниже этих значений, но чем реже АД при измерении в стандартных условиях (описанных в разделе «Диагностика») будет превышать этот порог, тем лучше. Благодаря такому лечению значительно уменьшается риск сердечно-сосудистых осложнений, а гипертонические кризы если и случаются, то гораздо реже, чем без лечения. Благодаря современным лекарственным препаратам те негативные процессы, которые при гипертонической болезни неизбежно и подспудно разрушают со временем внутренние органы (прежде всего, сердце, мозг и почки), эти процессы замедляются или приостанавливаются, а в ряде случаев их можно даже обернуть вспять.
Из лекарственных препаратов для лечения гипертонической болезни основными являются 5 классов лекарств [9] :
В последнее время особенно подчеркивается роль в лечении гипертонической болезни первых четыре классов лекарств. Бета-адреноблокаторы тоже используются, но в основном тогда, когда их применения требуют сопутствующие заболевания — в этих случаях бета-блокаторы выполняют двойное предназначение.
В наши дни предпочтение отдается комбинациям лекарственных препаратов, так как лечение каким-то одним из них редко приводит к достижению нужного уровня АД. Существуют также фиксированные комбинации лекарственных препаратов, которые делают лечение более удобным, так как пациент принимает лишь одну таблетку вместо двух или даже трех. Подбор нужных классов лекарственных препаратов для конкретного пациента, а также их доз и частоты приема проводится врачом с учетом таких данных о пациенте, как уровень АД, сопутствующие заболевания и др.
Благодаря многогранному положительному действию современных лекарств лечение гипертонической болезни подразумевает не только снижение АД как такового, но и защиту внутренних органов от негативного воздействия тех процессов, которые сопутствуют повышенному АД. Кроме того, поскольку главная цель лечения — максимально снизить риск ее осложнений и увеличить продолжительность жизни, то может потребоваться коррекция уровня холестерина в крови, прием средств, снижающих риск тромбообразования (которое приводит к инфаркту миокарда или инсульту), и т. д. Отказ от курения, как бы банально это ни звучало, позволяет многократно снизить имеющиеся при гипертонической болезни риски инсульта и инфаркта миокарда, затормозить рост атеросклеротических бляшек в сосудах. Таким образом, лечение гипертонической болезни подразумевает воздействие на болезнь по многим направлениям, и достижение нормального артериального давления — лишь одно из них.
Прогноз. Профилактика
Суммарный прогноз определяется не только и не столько фактом повышенного артериального давления, сколько количеством факторов риска сердечно-сосудистых заболеваний, степенью их выраженности и длительностью негативного воздействия.
Такими факторами риска являются:
При этом важны не только интенсивность воздействия факторов риска (например, курение 20 сигарет в день, несомненно, хуже, чем 5 сигарет, хотя и то, и другое связано с ухудшением прогноза), но и длительность их воздействия. Для людей, которые еще не имеют явных сердечно-сосудистых заболеваний, кроме гипертонической болезни, оценить прогноз можно с помощью специальных электронных калькуляторов, один из которых учитывает пол, возраст, уровень холестерина в крови, АД и курение. Электронный калькулятор SCORE пригоден для оценки риска смерти от сердечно-сосудистых заболеваний в ближайшие 10 лет от момента оценки риска. При этом получаемый в большинстве случаев невысокий в абсолютных числах риск может производить обманчивое впечатление, т.к. калькулятор позволяет рассчитать именно риск сердечно-сосудистой смерти. Риск же нефатальных осложнений (инфаркт миокарда, инсульт, стенокардия напряжения, и др.) в разы выше. Наличие сахарного диабета увеличивает риск по сравнению с рассчитанным с помощью калькулятора: для мужчин в 3 раза, а для женщин — даже в 5 раз.
В отношении профилактики гипертонической болезни можно сказать, что, поскольку известны факторы риска ее развития (малоподвижность, лишний вес, хронический стресс, регулярное недосыпание, злоупотребление алкоголем, повышенное потребление поваренной соли и другие), то все изменения образа жизни, уменьшающие воздействие этих факторов, снижают и риск развития гипертонической болезни. Однако снизить этот риск совсем до нуля вряд ли возможно — есть факторы, которые от нас не зависят совсем или зависят мало: генетические особенности, пол, возраст, социальное окружение, некоторые другие. Проблема состоит в том, что о профилактике гипертонической болезни люди начинают задумываться в основном тогда, когда они уже нездоровы, а АД уже в той или иной степени повышено. А это уже вопрос не столько профилактики, сколько лечения.
Изолированная систолическая артериальная гипертензия у лиц пожилого возраста
О. Кисляк, А. Алиева, Т. Касатова,
Российский государственный медицинский университет
Артериальная гипертензия (АГ) остается одной из важнейших медицинских проблем, и ее наличие в разных возрастных группах во многом определяет сердечно-сосудистую заболеваемость и смертность. В особенности это касается лиц пожилого возраста, часто имеющих сопутствующие заболевания, многочисленные поражения органов-мишеней и подверженных разнообразным факторам риска.
В последние годы интерес к состоянию здоровья пожилых людей и качеству жизни этой категории пациентов значительно возрос. Это связано, прежде всего, с тем, что во всех экономически развитых странах численность пожилых людей растет значительно быстрее общей численности населения. Причем особое внимание уделяется сердечно-сосудистой патологии, которая у этой возрастной категории пациентов является главной причиной смерти. Именно поэтому гериатрические аспекты артериальной гипертензии интенсивно изучаются, и многие изжившие себя представления о подходах к терапии АГ у пожилых больных пересматриваются.
В структуре АГ у этой группы пациентов важное место занимает изолированная систолическая артериальная гипертензия (ИСАГ). Этот термин используется для характеристики всех больных с систолическим АД, равным или превышающим 140 мм рт.ст., и диастолическим — 160 и ДАД 160 и ДАД >90 мм рт.ст.
Очень большое значение имеет не только величина САД, но и пульсовое АД, которое как раз и увеличивается у пожилых при возникновении ИСАГ. Было установлено, что пульсовое артериальное давление является независимым предиктором сердечно-сосудистой смертности в популяции женщин 40—69 лет с АГ и мужчин с АГ или без нее.
Существовали и другие обстоятельства, тормозящие внедрение активной лечебной терапии у пациентов пожилого возраста с ИСАГ. Это прежде всего было обусловлено опасениями, что медикаментозная терапия может привести к дальнейшему снижению ДАД и, как следствие, к снижению коронарного кровотока — “J-эффекту”, обнаруженному Cruickshank и соавторами. Однако затем было доказано, что снижение АД даже ниже 80 мм рт.ст. не ухудшает прогноз и не увеличивает частоту возникновения сердечно-сосудистых осложнений, включая сердечную недостаточность.
Высказывались также предположения, что предотвращение тяжелых и летальных осложнений гипертензии (конечная цель лечения больных с АГ) не может быть достигнуто у лиц пожилого возраста со склеротическими изменениями крупных артерий. Впоследствии эта точка зрения была опровергнута, было продемонстрировано, что у пациентов лечение приводит к большему снижению смертности от сердечно-сосудистых заболеваний, чем у молодых больных.
Таким образом, полученные в последнее время данные об ИСАГ у пожилых позволяют сделать вывод, что она требует к себе значительно большего внимания, чем ей уделялось в предыдущие годы.
Основные принципы лечения ИСАГ в пожилом возрасте включают в себя проведение комплексной терапии с использованием немедикаментозных и медикаментозных методов с целью предупреждения развития тяжелых сердечно-сосудистых осложнений. Задачей лечения является снижение САД до цифр 1
Публикации в СМИ
Гипертензия артериальная
Артериальная гипертензия (АГ, системная гипертензия) — состояние, при котором систолическое АД превышает 140 мм рт.ст. и/или диастолическое АД превышает 90 мм рт.ст. (в результате как минимум трёх измерений, произведённых в различное время на фоне спокойной обстановки; больной при этом не должен принимать ЛС, как повышающих, так и понижающих АД) • Если удаётся выявить причины АГ, то её считают вторичной (симптоматической) • При отсутствии явной причины АГ она называется первичной, эссенциальной, идиопатической, а в нашей стране — гипертонической болезнью • Изолированная систолическая АГ диагностируется при повышении систолического АД более 140 мм рт.ст. и диастолического АД менее 90 мм рт.ст • АГ считают злокачественной при уровне диастолического АД более 120 мм рт.ст.
Статистические данные • АГ страдает 20–30% взрослого населения. С возрастом распространённость увеличивается и достигает 50–65% у лиц старше 65 лет, причём в пожилом возрасте больше распространена изолированная систолическая АГ, которая в возрасте до 50 лет встречается менее чем у 5% населения. До 50-летнего возраста АГ чаще бывает у мужчин, а после 50 лет — у женщин. Среди всех форм АГ на долю мягкой и умеренной приходится около 70–80%, в остальных случаях наблюдают выраженную АГ • Вторичные АГ составляют 5–10% всех случаев АГ, остальные случаи — эссенциальная АГ (гипертоническая болезнь). Тем не менее по данным специализированных клиник, с помощью сложных и дорогостоящих методов исследования вторичные АГ можно выявить у 30–35% больных.
Этиология и патогенез • Этиология гипертонической болезни в настоящее время ясна далеко не полностью, выявлены генетические аномалии (см. ниже Генетические аспекты). Этиология вторичных АГ — см. Гипертензии артериальные симптоматические • Основные факторы, определяющие уровень АД, — сердечный выброс и ОПСС. Увеличение сердечного выброса и/или ОПСС ведут к увеличению АД и наоборот • В развитии АГ имеют значение как внутренние гуморальные и нейрогенные (ренин-ангиотензиновая система, симпатическая нервная система, баро- и хеморецепторы), так и внешние факторы (чрезмерное потребление поваренной соли, алкоголя, курение, ожирение) •• Превалирование вазопрессорных факторов — ренин, ангиотензин II, вазопрессин, эндотелин •• Вазодепрессорные факторы — натрийуретические пептиды, калликреин-кининовая система, адреномедуллин, оксид азота, Пг (ПгI2, простациклин).
Факторы риска • Отягощённый семейный анамнез •• Нарушения липидного обмена у самого больного и у его родителей •• СД у пациента и его родителей •• Заболевания почек у родителей (поликистоз) • Ожирение • Злоупотребление алкоголем • Избыточное употребление поваренной соли • Стресс • Гиподинамия • Курение • Тип личности пациента.
Группы риска. В связи с вовлечением в патологический процесс различных органов и систем, их влиянием на течение заболевания, выделяют группы больных высокого и очень высокого риска • К группе высокого риска относят больных с тремя и более факторами риска, пациентов с поражением органов-мишеней или больных СД • К группе очень высокого риска относят больных с сопутствующими заболеваниями и факторами риска.
Классификация. В настоящее время в России распространены две классификации — ВОЗ и Международного общества гипертензии (1999) и ВОЗ (1978).
Дифференциальная диагностика • Ренопаренхиматозная АГ — см. Гипертензия артериальная ренопаренхиматозная • Вазоренальная АГ — см. Гипертензия артериальная вазоренальная • Эндокринные АГ составляют примерно 0,1–1% всех АГ (до 12% по данным специализированных клиник) •• При феохромоцитоме (см. Феохромоцитома) •• При первичном гиперальдостеронизме (см. Гиперальдостеронизм) •• При гипотиреозе — высокое диастолическое АД; другие проявления со стороны ССС — уменьшение ЧСС и сердечного выброса •• При гипертиреозе — увеличенные ЧСС и сердечный выброс, преимущественно изолированная систолическая АГ с низким (нормальным) диастолическим АД; увеличение диастолического АД при гипертиреозе — признак другого заболевания, сопровождающегося АГ или признак гипертонической болезни • Лекарственные АГ — в патогенезе могут иметь значение вазоконстрикция из-за симпатической стимуляции или прямого воздействия на ГМК сосудов, увеличение вязкости крови, стимуляция ренин-ангиотензиновой системы, задержка ионов натрия и воды, взаимодействие с центральными регуляторными механизмами — подробнее см. Гипертензии артериальные симптоматические.
ЛЕЧЕНИЕ
Цель — снижение сердечно-сосудистой заболеваемости и смертности путём нормализации АД, защиты органов-мишеней, устранения факторов риска (отказ от курения, компенсация СД, снижение концентрации холестерина в крови и избыточной массы тела).
• Рекомендации ВОЗ и МОАГ (Международного общества артериальной гипертензии; 1999) •• У лиц молодого и среднего возраста, а также у больных СД необходимо поддерживать АД на уровне 130/85 мм рт.ст •• У лиц пожилого возраста целевой уровень АД £ 140/90 мм рт.ст.
• Чрезмерное быстрое снижение АД при значительной длительности и выраженности заболевания может привести к гипоперфузии жизненно важных органов — головного мозга (гипоксия, инсульт), сердца (обострение стенокардии, ИМ), почек (почечная недостаточность).
План лечения • Контроль АД и факторов риска • Изменение образа жизни • Лекарственная терапия.
Немедикаментозное лечение показано всем больным. У 40–60% пациентов с начальной стадией АГ при невысоких значениях АД оно нормализуется без применения ЛС. При выраженной АГ немедикаментозная терапия в комбинации с лекарственной способствует снижению дозы принимаемых ЛС и тем самым уменьшает риск их побочного действия. Механизмами, приводящими к снижению АД, считают уменьшение сердечного выброса, снижение ОПСС либо сочетание обоих механизмов.
• Диета •• Ограничение потребления поваренной соли менее 6 г/сут (но не менее 1–2 г/сут, поскольку в этом случае может произойти компенсаторная активация ренин-ангиотензиновой системы) •• Ограничение углеводов и жиров, что весьма существенно при профилактике ИБС, вероятность которой при АГ увеличена (фактор риска). Уменьшение избыточной массы тела на 1 кг ведёт к снижению АД в среднем на 2 мм рт.ст •• Увеличение в диете содержания ионов калия и кальция •• Отказ или значительное ограничение приёма алкоголя (особенно при злоупотреблении им).
• Физическая активность — достаточная активность циклического типа (ходьба, лёгкий бег, лыжные прогулки) при отсутствии противопоказаний со стороны сердца (ИБС), сосудов ног (облитерирующий атеросклероз), ЦНС (нарушения мозгового кровообращения) снижает АД, а при невысоких уровнях может и нормализовать его. Рекомендуют умеренность и постепенность в дозировании физических нагрузок. Нежелательны физические нагрузки с высоким уровнем эмоционального напряжения (соревновательные, гимнастика), а также изометрические усилия (подъём тяжестей).
• Прочие методы — психологические (психотерапия, аутогенная тренировка, релаксация), акупунктура, массаж, физиотерапевтические методы (электросон, диадинамические токи, гипербарическая оксигенация), водные процедуры (плавание, душ, в т.ч. контрастный), фитотерапия (черноплодная рябина, настойка боярышника, пустырника, сборы с сушеницей болотной, боярышником, бессмертником, донником).
Лекарственная терапия
Основные принципы: • Начинать лечение мягкой АГ необходимо с малых доз ЛС • Следует использовать комбинации препаратов для увеличения их эффективности и уменьшения побочного действия • Предпочтительно использовать препараты длительного действия (12–24 ч при однократном приёме).
• Диуретики •• Разновидности ••• Тиазиды и тиазидоподобные диуретики (при лечении АГ применяют наиболее часто) — диуретики средней силы действия, подавляют реабсорбцию 5–10% ионов натрия (препараты: гидрохлоротиазид 12,5–50 мг/сут, циклопентиазид 0,5 мг/сут, хлорталидон 12,5–50 мг/сут) ••• Петлевые диуретики (отличаются быстрым наступлением действия при парентеральном введении) — сильные диуретики, подавляют реабсорбцию 15–25% ионов натрия (основной препарат — индапамид 2,5 мг/сут в один приём; фуросемид в дозе 20–320 мг/сут для постоянного приёма с антигипертензивной целью назначают редко) ••• Калийсберегающие диуретики — слабые диуретики, вызывают дополнительную экскрецию не более 5% ионов натрия (препараты: спиронолактон 25–100 мг/сут, триамтерен 50–100 мг 4 р/сут.) •• Предпочтение диуретикам при лечении АГ отдают при склонности к отёкам и в пожилом возрасте.
• Ингибиторы АПФ •• Предпочтительны для лечения АГ со следующими сопутствующими состояниями (заболеваниями): ••• гипертрофия левого желудочка (ингибиторы АПФ наиболее эффективны в её регрессии) ••• гипергликемия ••• гиперурикемия ••• гиперлипидемия (ингибиторы АПФ не усугубляют этих состояний) ••• ИМ в анамнезе ••• сердечная недостаточность (ингибиторы АПФ относят к числу наиболее эффективных средств для лечения сердечной недостаточности; они не только ослабляют её клинические проявления, но и увеличивают продолжительность жизни больных) ••• пожилой возраст •• Препараты ••• каптоприл 25–150 мг/сут ••• эналаприл 2,5–40 мг/сут ••• фозиноприл 10–60 мг/сут ••• лизиноприл 2,5–40 мг/сут ••• рамиприл 2,5–10 мг/сут ••• беназеприл 10–20 мг/сут.
• Блокаторы медленных кальциевых каналов •• Предпочтительны при лечении АГ в сочетании со стенокардией (особенно вазоспастической), дислипидемией, гипергликемией, бронхообструктивными заболеваниями, гиперурикемией, наджелудочковыми аритмиями (верапамил, дилтиазем), диастолической дисфункцией левого желудочка, синдромом Рейно •• При брадикардии или предрасположенности к ней, снижении сократимости миокарда, нарушении проводимости не следует назначать верапамил или дилтиазем, обладающие выраженным отрицательными инотропным, хронотропным и дромотропным действиями, и, наоборот, показано применение производных дигидропиридина •• В связи с различной чувствительностью больных к блокаторам медленных кальциевых каналов лечение начинают с небольших доз •• Препараты ••• Дилтиазем 120–360 мг/сут ••• Исрадипин 2,5–15 мг/сут ••• Нифедипин (пролонгированная лекарственная форма) 30–120 мг /сут ••• Нитрендипин 5–40 мг/сут ••• Верапамил 120–480 мг/сут ••• Амлодипин 2,5–10 мг/сут ••• Фелодипин 2,5–10 мг/сут.
• Блокаторы рецепторов ангиотензина II •• Эти препараты предпочтительны при появлении сухого кашля на фоне лечения ингибиторами АПФ, почечной недостаточности (особенно при сахарном диабете) •• Препараты ••• лозартан 25–100 мг в 1 или 2 приёма ••• валсартан 80 мг 1 р/сут ••• эпросартан 600 мг 1 р/сут ••• кандесартан.
• Препараты центрального действия (в последние годы постепенно теряют своё значение) •• Препараты центрального действия вызывают снижение АД вследствие торможения депонирования катехоламинов в центральных и периферических нейронах (резерпин), стимуляции центральных a 2-адренорецепторов (клонидин, гуанфацин, метилдопа, моксонидин) и I1-имидазолиновых рецепторов (клонидин и особенно специфический агонист моксонидин), что в конечном итоге ослабляет симпатическое влияние и приводит к уменьшению ОПСС, снижению ЧСС и сердечного выброса •• Препараты этой группы для лечения АГ в основном применяют внутрь. Предпочтение агонистам имидазолиновых рецепторов в качестве средств первой линии следует отдавать при СД и гиперлипидемии (не усугубляют метаболические нарушения), ХОБЛ (препараты не влияют на бронхиальную проходимость), выраженной гиперсимпатикотонии, гипертрофии левого желудочка (вызывают её регрессию). Метилдопу наиболее часто используют при лечении АГ у беременных •• Препараты: резерпин и содержащие его комбинированные препараты (резерпин+дигидралазин+гидрохлоротиазид, резерпин+дигидроэргокристин+клопамид), метилдопа до 2 г/сут (при сочетании с другими гипотензивными препаратами не более 500 мг/сут), клонидин в начальной дозе по 0,075 3 р/сут в 2 приёма, моксонидин до 0,4 мг/сут в 2 приёма, гуанфацин 1–3 мг/сут.
Комбинированная терапия. По данным международных многоцентровых исследований, необходимость в комбинированной терапии возникает у 54–70% пациентов. Показания к комбинированной терапии следующие • Неэффективность монотерапии. Монотерапия антигипертензивным средством эффективна в среднем у 50% больных с АГ (можно добиться и более высокого результата, но тогда увеличится риск побочных эффектов). Для лечения оставшейся части больных необходимо применять комбинацию двух и более антигипертензивных средств • Необходимость дополнительной защиты органов-мишеней, в первую очередь сердца и головного мозга.
Лечение отдельных видов АГ
• Резистентная (рефрактерная) АГ — невозможность добиться снижения АД до целевых значений (менее 140/90 мм рт.ст.) более 1 мес у больных АГ на фоне комбинированной терапии двумя или тремя антигипертензивными препаратами в достаточных дозировках •• Для подтверждения диагноза необходимо испытать все рациональные комбинации препаратов (в первую очередь включающие диуретики, эффективна также комбинация «ингибитор АПФ + блокатор медленных кальциевых каналов»), затем назначить тройную комбинацию в самых различных вариантах, далее комбинацию из четырёх препаратов (обычно в качестве одного из компонентов используют миноксидил) •• Следует помнить о возможной псевдорезистентности, причиной которой могут быть симптоматическая АГ, несоблюдение правил приёма лекарств, неадекватность дозировки, нерациональная комбинация лекарств, приём алкоголя и лекарств, повышающих АД, увеличение массы тела, увеличение ОЦК (например, при сердечной недостаточности), сознательное введение пациентом врача в заблуждение (симуляция) •• В каждом случае резистентной АГ необходимо тщательное обследование пациента, желательно в условиях специализированного стационара для исключения симптоматической АГ.
• АГ у пожилых •• Лечение следует начинать с немедикаментозных мер, которые в этом случае достаточно часто снижают АД до целевого уровня. Большое значение имеет ограничение потребления поваренной соли и повышение содержания в рационе солей калия и магния •• Лекарственное лечение основано на патогенетических особенностях АГ в данном возрасте. Кроме того, следует помнить, что у пожилых часто встречаются различные сопутствующие заболевания ••• Начинать лечение необходимо с меньших доз (часто половина стандартной) ••• Увеличивать дозу следует постепенно в течение нескольких недель ••• Дозу подбирают под постоянным контролем АД, причём измерять его лучше в положении стоя для выявления возможной ортостатической артериальной гипотензии ••• Желательно использовать простой режим лечения (1 таблетка — 1 р/сут) ••• Следует с осторожностью использовать лекарства, способные вызвать ортостатическую артериальную гипотензию (метилдопа, празозин, лабеталол), и ЛС центрального действия (клонидин, метилдопа, резерпин), применение которых в пожилом возрасте достаточно часто осложняется депрессией или псевдодеменцией. При лечении диуретиками и/или ингибиторами АПФ желательно контролировать функции почек и электролитный состав крови.
• Эндокринные АГ — см. Гипертензии артериальные симптоматические.
• «Алкогольная» АГ — см. Гипертензии артериальные симптоматические.
Осложнения АГ: • ИМ • острое нарушение мозгового кровообращения • сердечная недостаточность • почечная недостаточность • гипертоническая энцефалопатия • гипертоническая ретинопатия • гипертонический криз • расслаивающая аневризма аорты.
Прогноз существенно зависит от адекватности назначаемой терапии и соблюдения пациентом врачебных рекомендаций.
Сокращение. АГ — артериальная гипертензия.
МКБ-10 • I10 Эссенциальная (первичная) гипертензия • I11 Гипертензивная болезнь сердца [гипертоническая болезнь с преимущественным поражением сердца] • I12 Гипертензивная [гипертоническая] болезнь с преимущественным поражением почек • I13 Гипертензивная [гипертоническая] болезнь с преимущественным поражением сердца и почек • I15 Вторичная гипертензия • O10 Существовавшая ранее гипертензия, осложняющая беременность, роды и послеродовой период • O11 Существовавшая ранее гипертензия с присоединившейся протеинурией